Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Клинические признаки риносинусита.Стр 1 из 3Следующая ⇒
Кафедра оториноларингологии
Шахова Е.Г., Козловская С.Е., Зайцев В.А. Риносинусит
Учебно-методическое пособие для врачей системы последипломного образования, обучающихся по специальности «Оториноларингология»
Волгоград 2013 УДК 616.216-006.5(07)
Рецензенты: Фомичев Е.В. – заведующий кафедрой хирургической стоматологии и челюстно-лицевой хирургии ГБОУ ВПО ВолгГМУ, доктор медицинских наук, профессор Емельянов Д.Н. – заведующий кафедрой пропедевтики внутренних болезней ГБОУ ВПО ВолгГМУ, кандидат медицинских наук, доцент
Составители: Шахова Е.Г. – зав. кафедрой оториноларингологии ГБОУ ВПО ВолгГМУ, доктор медицинских наук, профессор Козловская С.Е. – ассистент кафедры оториноларингологии ГБОУ ВПО ВолгГМУ, кандидат медицинских наук Зайцев В.А. - ассистент кафедры оториноларингологии ГБОУ ВПО ВолгГМУ
Утверждено и рекомендовано к изданию Центральным методическим советом Волгоградского государственного медицинского университета.
Шахова Е.Г., Козловская С.Е., Зайцев В.А. Риносинусит: учебно-методическое пособие для врачей системы последипломного образования, обучающихся по специальности «Оториноларингология». – В., 2013. – 42 с.: ил.
В пособии представлена информация об этиологии, патогенезе, клинике, диагностике, дифференциальной диагностике и лечении острых и хронических риносинуситов. Рекомендовано для интернов и клинических ординаторов, обучающихся по специальности «Оториноларингология». Содержание
Введение. Основной функцией слизистой оболочки носа и околоносовых пазух является защита организма от факторов окружающей среды и получение организмом информации об антигенной структуре окружающей среды. Защита осуществляется различными факторами, основной из которых - мукоцилиарный клиренс.
Слизистая оболочка покрыта псевдомногослойным эпителием, состоящим из мерцательных, бокаловидных, коротких и длинных вставочных эпителиоцитов. Мерцательная клетка на своем свободном конце имеет многочисленные реснички. Реснички производят колебательные движения, идентичные для всех ресничек одной клетки и даже одной области. Колебания ресничек происходит синхронно. Механизмы координации их движения, остаются пока неизученными. Частота колебания ресничек составляет 13-14 в минуту. Реснички, отделенные от клетки, но сохранившие связь с базальными тельцами, способны двигаться. Координация движения осуществляется в базальных тельцах. При повреждении базальной части клетки, снабженной ресничками, мерцательное движение сохраняется, однако любые повреждения апикальной части клетки, где находятся базальные тельца, приводит к немедленному прекращению мерцания. Координация мерцательных движений зависит исключительно от самой клетки. Нервная система в ней не участвует. При воспалении слизистой оболочки полости носа и околоносовых пазух нарушается мукоцилиарный клиренс. Движение ресничек становятся дезорганизованными. Развивается порочный круг – сниженный клиренс увеличивает вероятность фиксации на слизистой повреждающего фактора, который вызывает развитие воспалительной реакции в ткани. Острым риносинуситом (ОРС) в России ежегодно заболевают до 10 млн. человек. По поводу хронического риносинусита (ХРС) за медицинской помощью обращаются до 1,5 млн. человек в год. Больные риносинуситом (РС) составляют от 25 до 38% всех пациентов оториноларингологических отделений стационаров. Наиболее часто поражается верхнечелюстная пазуха, реже - воспаление клеток решетчатого лабиринта, лобной пазухи и клиновидной. Воспаление нескольких пазух обозначается как полисинусит, поражение всех пазух с одной стороны – гемисинусит, всех пазух с обеих сторон – пансинусит.
Классификация риносинусита. 1) По течению заболевания: А) острый Б) рецидивирующий В) хронический риносинусит. Критериями ОРС являются длительность заболевания менее 12 недель и полное исчезновение симптомов после выздоровления. Для рецидивирующего риносинусита характерны от 1 до 4 эпизодов острого риносинусита в год, периоды между обострениями (когда симптомы заболевания отсутствуют и лечение не проводится) длятся не менее 8 недель. Наличие симптомов в течение более чем 12 недель является основным критерием ХРС. Важным критерием считают сохранение признаков воспалительных изменений на рентгенограмме и КТ в течение 4 недель, несмотря на проводимое адекватное лечение. 2) По локализации патологического процесса: А) в верхнечелюстной пазухе (гайморит) Б) в клиновидной пазухе (сфеноидит) В) в лобной пазухе (фронтит) Г) в ячейках решетчатой кости (этмоидит). 3) По этиологии: А) вирусный Б) бактериальный В) грибковый Г) смешанный. 4) По особенностям патогенеза: А) внутрибольничный Б) одонтогенный В) полипозный Г) развившийся на фоне иммунодефицитных состояний Д) острая (молниеносная) форма микоза околоносовых пазух.
Хронические грибковые риносинуситы подразделяют на: 1) аллергический (эозинофильный) грибковый синусит 2) мицетома 3) поверхностный синоназальный микоз 4) хроническую инвазивную форму микоза Патоморфологическая классификация хронических риносинуситов по И.Б. Преображенскому: 1) экссудативный (катаральный, серозный, гнойный) 2) продуктивный (пристеночно-гиперпластический, полипозный, кистозный) 3) альтеративный (холестеатомный, казеозный, некротический, атрофический) 4) смешанный (гнойно-полипозный, серозно-катаральный). Существует ряд патологических состояний, которые нарушают воздухообмен и механизмы мукоцилиарного клиренса околоносовых пазух. Факторы, предрасполагающие к развитию риносинусита: 1) Риниты; 2) Непереносимость нестероидных противовоспалительных средств; 3) Аномалии строения полости носа и околоносовых пазух (искривление носовой перегородки, булла средней носовой раковины, дополнительное соустье верхнечелюстной пазухи и др.); 4) Селективная недостаточность Ig A; 5) ВИЧ; 6) Заболевания, сопровождающиеся замедлением мукоцилиарного транспорта (синдром Картагенера, синдром Янга, муковисцидоз); 7) Гранулематоз Вегенера; 8) Гиперплазия глоточной миндалины; 9) Аденоидит; 10) Гастроэзофагеальная рефлюксная болезнь; 11) Свищ между ротовой полостью и верхнечелюстной пазухой.
Этиология риносинусита. Основным возбудителем острого бактериального риносинусита считаются Streptococcus pneumonia и Haemophilus influenzae. Среди прочих возбудителей называют Moraxella catarrhalis, Staphylococcus aureus, Streptococcus pyogenes, Streptococcus viridans. Основными анаэробными возбудителями риносинусита являются анаэробные стрептококки. Однако спектр возбудителей острого бактериального риносинусита может существенно варьировать в зависимости от географических, социально-экономических и прочих условий (Приложение 2). Перечень возбудителей внутрибольничных, развившихся на фоне иммунодефицитных состояний, и одонтогенных риносинуситов наряду с упомянутыми выше бактериями включает Staphylococcus epidermidis, Pseudomonas aeruginosa, Proteus spp., а у иммунодефицитных больных также сапрофитные бактерии и грибковую микрофлору. В последние годы обсуждается роль хламидий и другой атипичной микрофлоры в этиологии риносинуситов.
Грибковые риносинуситы чаще вызываются грибами рода Aspergillus (в большинстве случаев A. fumigatus), реже родов Candida, Alternaria, Bipolaris и др. Острая инвазивная форма микоза околоносовых пазух наиболее часто обусловлена грибками семейства Mucoraceae: Rhizopus, Mucor Absida. Острая инвазивная форма микоза околоносовых пазух обычно встречается у пациентов с декомпенсированным диабетическим кетоацидозом, перенесших трансплантацию органов, получающих гемодиализ по поводу почечной недостаточности, терапию препаратами железа. Хроническая инвазивная форма микоза не типична для России, встречается в африканских странах и Юго-Восточной Азии. Патогенез риносинусита. Вирусы, бактерии, грибы повреждают клетки слизистой оболочки полости носа. Ответом поврежденной клетки является выделением биологически активных веществ, основным из которых является гистамин. Эндогенные вещества, обладающие противовоспалительным эффектом, вызывают миграцию клеток лимфоцитарного звена из сосудистого русла в зону воспаления. Увеличивается проницаемость сосудистой стенки. В воспаленной ткани развивается клеточная инфильтрация. Слизистая оболочка пропитывается экссудатом, развивается отек. Взаимодействие клеточных структур в ткани ведет к образованию иммуноглобулинов (ИГ) и интерферона (ИФ), которые ингибируют реакцию воспаления. Под действием ряда факторов острое воспаление может трансформироваться в хроническую форму. В этом случае все присущие воспалению процессы будут присутствовать в ткани. Биологически активные вещества, инфильтрация, экссудация и элементы незавершенной регенерации будут наблюдаться в слизистой оболочке полости носа и ОНП. Схема развития воспаления представляется в следующей последовательности. Любой раздражающий или повреждающий фактор связывается с рецептором клеток или захватывается антигенпредставляющей клеткой. Для активации лимфоцитов антиген должен быть представлен на поверхности специализированных клеток. Различные дендритные клетки лимфоидных тканей, клетки Лангерганса выполняют эту функцию. Любая антигенная стимуляция ведет к дегрануляции тучных клеток и выделению гистамина.
Гистамин раздражает нервные окончания, что клинически проявляется чиханием, вызывает расширение сосудов и повышает проницаемость сосудистой стенки, что сопровождается отеком ткани. К тучным тканевым клеткам и макрофагам присоединяются поступающие из крови полиморфно-ядерные лейкоциты. Антигенпредставляющие клетки передают информацию об антигенной структуре повреждающего фактора Т-лимфоцитам. Информация между клетками передается белковыми молекулами, которые называются цитокинами. К цитокинам относятся колониестимулирующие факторы (стимулируют активность и пролиферацию гранулоцитарно - макрофагальных предшественников), интерлейкины (многочисленный класс, выполняющий различные, часто перекрещивающиеся или антагонистические функции), интерфероны, факторы некроза опухоли (ограничивают рост некоторых опухолей, избыток фактора может вызвать сосудистый шок). Антигенпредставляющие клетки синтезируют интерлейкин (ИЛ) – 1, который стимулирует Т-хелперы к продукции ИЛ-2. ИЛ-2, секретируемый Т-хелпером, действует только на клетки, которые несут соответствующий рецептор. На Т-лимфоцитах рецепторы к ИЛ-2 появляются в процессе созревания. Ранее ИЛ-2 был известен как фактор роста Т-лимфоцитов. Вырабатываемый Т-2 лимфоцитами ИЛ-4 и ИЛ-13 стимулируют В-клетки к продукции иммуноглобулина-Е, который, связываясь с рецепторами тканевых тучных клеток и с рецепторами базофилов, циркулирующих в крови. ИЛ-3, ИЛ-5 и колониестимулирующий фактор вызывают миграцию эозинофилов в ткань, продляют срок выживаемости эозинофилов, что в сумме способствует переходу воспаления в хроническую форму. Некоторые В-лимфоциты не дифференцируются в плазматические клетки - антителопродуценты, а сохраняются как клетки памяти, увеличение которых и быстрое реагирование формируют высокоэффективный вторичный ответ. В-клетки памяти мало отличаются от их предшественников, но сохраняют специфичность к антигену. Генерация В-клеток памяти происходит в зародышевых центрах и требует присутствия комплемента. Под воздействием триггеров происходит усиленный распад арахидоновой кислоты, которая входит в состав оболочек клеток. Нарушение метаболизма арахидоновой кислоты ведет к образованию простагландинов и лейкотриенов, которые по своему провосполительному действию превосходят гистамин. Простагландины и лейкотриены относятся к семейству ненасыщенных жирных кислот. Отдельные простагландины и лейкотриены вызывают различные, но перекрещивающие друг друга эффекты. Они вместе ответственны за индукцию боли, лихорадку, хемотаксис полиморфноядерных лейкоцитов, увеличение сосудистой проницаемости. Некоторые из них подавляют функцию лимфоцитов. Ранее лейкотриены были известны как медленно реагирующая субстанция анафилаксии. Одно из действий лейкотриенов заключается в увеличении проницаемости капилляров и повышение секреции. Лейкотриены в тысячу раз превышают активность гистамина по возможности вызвать спазм бронхов. Они вызывают хемотаксис лейкоцитов, адгезию нейтрофилов к эндотелию. Под их воздействием происходит агрегация нейтрофилов, высвобождение из них протеаз, образование супероксидазы.
Возникает спазм гладкой мускулатуры бронхиол и коронарных артерий. В очаг привлекаются эозинофилы. Повышается секреция слизи и снижается мукоцилиарный клиренс. Пусковым моментом в развитии острого бактериального риносинусита обычно бывает ОРВИ. Выявлено, что почти у 90% больных ОРВИ в околоносовых пазухах выявляются изменения в виде отека слизистой оболочки и застоя слизи. Однако лишь у 1-2% таких больных развивается острый бактериальный риносинусит. В развитии хронического риносинусита, помимо нарушения мукоцилиарного транспорта, важную роль играют аномалии строения внутриносовых структур и решетчатого лабиринта, блокирующие проходимость естественных отверстий околоносовых пазух и нарушающие механизмы очищения пазух. Наличие двух или более соустий верхнечелюстной пазухи также создает условия для заброса уже побывавшей в полости носа и инфицированной слизи обратно в пазуху. В условиях хронического воспаления в слизистой оболочке происходит очаговая или диффузная метаплазия многорядного цилиндрического эпителия в многослойный, лишенный ресничек и утративший способность удалять со своей поверхности бактерии и вирусы путем активного мукоцилиарного транспорта. Внутрибольничный риносинусит наиболее часто бывает обусловлен продленной назотрахеальной интубацией. Одонтогенный гайморит развивается на фоне хронических очагов воспаления, кист или гранулем в корнях зубов верхней челюсти, в результате попадания в верхнечелюстную пазуху кусочков пломбировочного материала, корней зубов, либо образования свища между ротовой полостью и верхнечелюстной пазухи после экстракции зуба. Этиология и патогенез полипозного риносинусита (ПРС) не до конца изучены. Известно, что ключевую роль в патогенезе ПРС играют эозинофилы. Доказана роль инфекционного фактора. Часто ПРС формируется у больных бронхиальной астмой (БА), аллергией с врожденными особенностями иммунной системы. Существуют две основные теории патогенеза ПРС – грибковая и бактериальная. Согласно первой теории Т-лимфоциты больных ПРС активируют эозинофилы и заставляют их мигрировать в слизь, содержащуюся в околоносовых пазухах (ОНП), где присутствуют грибы, попадающие в синусы в процессе нормального воздухообмена. Активированные эозинофилы инфильтрируют ткань и пытаются уничтожить грибковые антигены путем выработки большого количества токсических белков, таких как эозинофильный катионный протеин (ЭКП) и главный белок со свойствами основания. В результате этого процесса в просвете ОНП образуется густой муцин, содержащий большое количество этих токсичных белков, оказывающих повреждающее действие на слизистую оболочку, что вызывает хронический воспалительный процесс и рост полипов. Эозинофилы продуцируют множество цитокинов, хемокинов и факторов роста: интерлейкин-5 (ИЛ-5), гранулоцито-макрофаго-колониестимулирующий фактор, хемокин RANTES и др. Этим эозинофилы аутокринным образом продлевают собственную жизнь и способствуют привлечению в слизистую оболочку ОНП новых лейкоцитов (эозинофилов, лимфоцитов и нейтрофилов). Эти клетки тоже синтезируют медиаторы воспаления, и происходит формирование порочного круга – воспаление становится хроническим. Согласно бактериальной теории роль провоцирующего гипериммунную реакцию и способствующего росту полипов суперантигена играет энтеротоксин золотистого стафилококка. Этот бактериальный белок способен активировать до 20% всех Т-клеток и вызывать чрезмерное высвобождение цитокинов. Поверхностный синоназальный микоз обусловлен ростом мицелия грибка на корках, образующихся в полости оперированных околоносовых пазух, на поверхности новообразований и на скоплениях противомикробных лекарственных средств или глюкокортикостероидов для местного применения, длительно находящихся в полости носа. Диагностика риносинусита. 1) Бактериологическое исследование 2) Исследование мукоцилиарного транспорта, сахариновый тест 3) Риноскопия, фарингоскопия, эндоскопия полости носа (выявление полипов), диафаноскопия 4) УЗИ 5) Рентгенография, КТ и МРТ околоносовых пазух 6) Диагностическая пункция и зондирование (оценка проходимости соустья пунктированной пазухи) Диагноз риносинусита устанавливают на основании: - анамнестических данных; - клинических проявлений; - результатов лабораторных исследований; - результатов инструментальных методов обследования. Для острого бактериального риносинусита характерна связь с перенесенным 5-10 дней назад эпизодом ОРВИ. У пациентов с одонтогенным и грибковым гайморитом в анамнезе нередко имеются предшествующие сложные пломбировки зубов верхней челюсти, а также длительная история неоднократных обращений к оториноларингологу и повторных диагностических пункций верхнечелюстной пазухи, при которых не было получено содержимого. Для полипозного риносинусита характерно постепенное прогрессирование основных симптомов: затруднения носового дыхания и снижение обоняния. Нередко больных беспокоит мучительное ощущение постоянного стекания очень вязкого секрета по задней стенке глотки. Во многих случаях полипозный риносинусит сочетается с бронхиальной астмой, непереносимостью нестероидных противовоспалительных лекарственных средств, муковисцидозом. Бактериологическое исследование. Материал для исследования может быть получен из полости носа, либо из пораженной пазухи при ее пункции. При риносинусите целесообразен забор отделяемого из среднего носового хода. При заборе материала высока вероятность попадания «путевой» микрофлоры. Отсутствие роста патогенной микрофлоры при посеве может объясняться как нарушением методики исследования, так и вирусной (или иной) этиологией заболевания. Бактериологическое исследование пунктата околоносовых пазух часто дает ложноотрицательный результат, который объясняют феноменом аутостерилизацией гноя в полостях. Исследование мукоцилиарного транспорта. Позволяет оценить состояние мукоцилиарного аппарата слизистой оболочки, то есть выявить одно из наиболее важных патогенетических нарушений при риносинусите. В клинической практике наиболее широко используется измерение времени транспорта. Одной из разновидностей этого метода является измерение времени, за которое маркер (уголь, кармин, тушь, пенопласт и др.) перемещается из передних отделов полости носа в носоглотку. В силу своей простоты большее распространение получил сахариновый тест. Его принцип заключается в измерении времени, за которое частица пройдет условное расстояние – от передних отделов полости носа до вкусовых рецепторов в глотке. Показатели сахаринового времени у здоровых людей могут колебаться от 1 до 20 минут, составляя в среднем 6 минут. Однако эти показатели весьма условны. Инструментальные методы исследования. При передней риноскопии, на фоне диффузной застойной гиперемии и отека слизистой оболочки полости носа, выявляется типичный признак гнойного риносинусита – наличие патологического отделяемого в области соустий пораженных околоносовых пазух. При гайморите и фронтите отделяемое можно увидеть в среднем носовом ходе, а при сфеноидите – в верхнем. Патологические изменения в среднем и верхнем носовых ходах (гной, полипы) лучше видны после анемизации слизистой оболочки, которая достигается аппликацией 0,1% раствором эпинефрина, распылением 0,1% раствора ксилометазолина или нафазолина. Патологический секрет может быть выявлен и на задней стенке глотки при задней риноскопии и фарингоскопии. Эндоскопическое исследование. Исследование полости носа может быть выполнено жестким или гибким эндоскопом диаметром 4 мм с углом зрения 30°. В случае если носовые ходы очень узкие, полость носа можно применить жесткие эндоскопы диаметром 2,7 мм или 1,9 мм. Этот метод требует минимума времени и безболезненно переносится пациентом. Исследование проводят после анемизации и однократного смазывания слизистой носа 10% раствором лидокаина. Исследование включает три основных момента: последовательный осмотр нижнего, среднего и верхнего носовых ходов. Обращают внимание на цвет слизистой, размеры и состояние носовых раковин, наличие и характер выделений, состояние естественных соустий околоносовых пазух, глоточной миндалины и устьев слуховых труб. При диаметре соустья верхнечелюстной пазухи более 4 мм или при его локализации в нижнем носовом ходу (после операции) дистальный конец гибкого эндоскопа можно ввести в пазуху и исследовать ее на предмет состояния слизистой оболочки и наличия содержимого. Метод позволяет выявить дополнительное соустье верхнечелюстной пазухи. Диафаноскопия позволяет выявить снижение пневматизации верхнечелюстной пазухи и лобных пазух. Разница особенно хорошо заметна при одностороннем поражении. УЗИ. Быстрый неинвазивный метод, который используется в основном в скрининговых целях, для диагностики воспалительных заболеваний и кист верхнечелюстных пазух и лобной пазухи. Используются как специальные аппараты для сканирования околоносовых пазух, так и стандартная аппаратура. Чувствительность УЗИ в диагностике синуситов ниже, чем рентгенография и КТ, и составляет 72,8% для верхнечелюстной пазухи, 23,1% для лобной пазухи и 11,1% для ячеек решетчатой кости. Использовать этот метод предпочтительнее у беременных женщин. Рентгенография. При выполнении рентгенографии применяются четыре основные укладки пациента: носолобная, носоподбородочная, боковая и косая (по Фастовскому Я.А.). Чаще выполняется рентгенография околоносовых пазух в носоподбородочной проекции. Для уточнения состояния лобной и клиновидной пазух дополнительно может быть проведено исследование в носолобной и боковой проекциях. Для исследования решетчатого лабиринта необходимо выполнять рентгенографию в косой проекции (рис.2).
Рис.2. Рентгенограмма околоносовых пазух в носоподбородочной проекции: а) норма; б) тотальное затемнение верхнечелюстной пазухи, клеток решетчатого лабиринта слева.
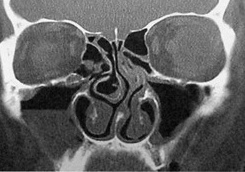
В типичной ситуации признаком риносинусита считают выявление утолщенной слизистой оболочки околоносовых пазух, горизонтального уровня жидкости или тотального снижения пневматизации пазухи. При отеке слизистой - пристеночная вуаль и размазанность контуров пазухи. На наличии кисты указывает полукруглая тень в альвеолярной бухте верхнечелюстных пазух. При наличии инородного тела (например, пломбировочного материала), необходимо выполнить снимок и в боковой проекции, для уточнения расположения его в пазухе. Однако в некоторых случаях, интерпретация рентгенограммы может представлять определенные сложности, например, при наложении окружающих костных структур или гипоплазии пазухи. Рентгенограмма решетчатого лабиринта в прямой проекции малоинформативна. Некачественная рентгенограмма часто приводит к диагностическим ошибкам. Компьютерную томографию (КТ) выполняют в аксиальной, коронарной и фронтальной плоскостях. Этот метод является наиболее информативным, поэтому постепенно становится «золотым стандартом» исследования околоносовых пазух (рис.3).
Рис. 3. Компьютерная томограмма околоносовых пазух. В правой верхнечелюстной пазухе уровень жидкости. Искривление перегородки носа.
КТ не только позволяет установить характер и распространенность патологических изменений в околоносовых пазухах, факт деструкции стенок синусов, но и выявляет индивидуальные особенности анатомического строения полости носа и пазух, приводящие к развитию и рецидивированию риносинусита. КТ с высоким разрешением позволяет визуализировать структуры, которые не видны при обычной рентгенографии. Корреляция КТ с операционными находками составляет 96,5%. Магнитно-резонансная томография (МРТ) не относится к основным методам диагностики риносинуситов, хотя лучше визуализирует мягкотканные структуры. Данный метод практически не дает представления о проходимости воздушных пространств, соединяющих околоносовые пазухи с полостью носа. МРТ показана в отдельных ситуациях: при подозрении на грибковый характер поражения околоносовых пазух, для исключения опухолевой природы заболевания, при орбитальных и внутричерепных осложнениях риносинуситов. МРТ является наиболее информативным методом при дифференциальной диагностике мозговой грыжи (менингоэнцефалоцеле), опухоли и воспалительного процесса в области крыши решетчатого лабиринта. Диагностическая пункция и зондирование дают возможность оценить объем и характер содержимого пораженной пазухи и косвенным путем получить представление о проходимости ее естественного соустья. Для оценки проходимости соустья пунктированной пазухи пользуются простой схемой, учитывающей 3 степени нарушения проходимости соустья (таблица 1). Таблица 1. Дифференциальный диагноз. Для вирусных и бактериальных риносинуситов характерно одновременное поражение нескольких пазух (полисинусит). Изолированное поражение одной пазухи (моносинусит) типично для грибкового и одонтогенного риносинусита. Признаками риносинусита, вызванного типичными возбудителями, являются снижение обоняния, наличие уровня жидкости на рентгенограмме и эффективность традиционной терапии. Отличительными особенностями риносинусита, вызванного другими микроорганизмами являются - зловонные выделения из носа, тотальное снижение пневматизации околоносовых пазух на рентгенограмме, более медленная положительная динамика рентгенологической картины на фоне проводимого лечения. Аллергический или эозинофильный грибковый риносинусит характеризуется выявлением при эндоскопии множественных полипов, а также весьма характерного отделяемого желтого, зеленого или бурого цвета очень вязкой резиноподобной консистенции. Аллергический муцин обнаруживают во всех пораженных пазухах во время операции. Одонтогенный гайморит обычно приобретает первично хроническое течение, сопровождается образованием полипов, грануляций или мицетом. Хроническая инвазивная форма микоза сопровождается образованием грибковых гранулем с инвазией их в костные структуры и мягкие ткани лица. Полипозный риносинусит характеризуется образованием и рецидивирующим ростом полипов, состоящих преимущественно из отечной ткани, инфильтрированной эозинофилами. Лечение риносинусита. В лечении риносинуситов оториноларингологи руководствуются рекомендациями «European Position Paper on Rhinosinusitis and Nasal Polyps 2012» - европейский согласительный документ по лечению риносинусита и полипов носа (EP3OS 2012). В документе приводятся уровень доказательности и сила рекомендации метода лечения: Iа: мета-анализ рандомизированных контролируемых исследований; Iб: по крайней мере одно рандомизированное контролируемое исследование; IIa: по крайней мере одно нерандомизированное контролируемое исследование; IIб: по крайней мере одно исследование с высоким уровнем дизайна; III: описательные исследования (сравнительные, корреляционные, случай-контроль); IV: выводы, базирующиеся на клиническом опыте, заключениях экспертов и экспертных комиссий. A: Заключение сделано на основе мета-анализа рандомизированных контролируемых испытаний (randomised controlled trials) или на основе данных одного рандомизированного контролируемого клинического испытания. B: Заключение сделано на основе данных контролируемого нерандомизированного испытания или на основе данных испытания с высоким уровнем дизайна (well-designed quasi-experimental study), например, когортные исследования (Cohort Studies). C: Заключение сделано на основе данных описательных исследований (non-experimental descriptive studies): исследования “случай-контроль“ (Case-Control Studies), Cравнительные исследования (Comparative studies), Корреляционные исследования (Correlation studies), Одномоментные исследования (Cross-Sectional Studies). D: Заключение сделано на основе исследований отдельных случаев (Caseseries, Case report, Clinical examples), консенсусов специалистов (consensus opinion of authorities) и заключений экспертных комитетов (expert committee reports). При лечении пациентов с острым риносинуситом необходимо руководствоваться рекомендациями приведенными в таблице 2. Таблица 2. Рекомендации EP3OS 2012 по лечению острого риносинусита.
При умеренно выраженных симптомах ОРС лечение продолжают 14 дней. При неэффективности – необходима госпитализация в оториноларингологическое отделение. Если симптомы резко выражены, то при отсутствии эффекта в течение 48 часов показано направление пациента на стационарное лечение. При осложненном течении ОРС – незамедлительная госпитализация. В рекомендациях EP3OS 2012 даны указания к лечению хронического риносинусита без полипов (Табл.3). Таблица 3. Рекомендации EP3OS 2012 по лечению хронического риносинусита без полипов.
При осложненном течении ХРС показана срочная госпитализация и оперативное лечение. Для оценки эффективности консервативного лечения используется визуальная аналоговая шкала (ВАШ) симптомов риносинусита. При умеренно выраженных симптомах ХРС при неэффективности консервативного лечения прибегают к оперативному. Объем хирургического вмешательства планируют на основании эндоскопического и радиологического обследования пациентов. Особое внимание уделяется лечению острого и хронического риносинусита у детей. В EP3OS 2012 для лечения детей рекомендуется использовать препараты с высоким уровнем доказательности (Табл.4). Таблица 4. Рекомендации EP3OS 2012 по лечению острого риносинусита у детей.
При лечении острого риносинусита у детей не рекомендуется использовать системные глюкокортикостероиды, пробиотики, фитопрепараты. Для лечение хронического риносинусита у детей в EP3OS рекомендуется использовать топические глюкокортикостероиды и назальный солевой душ. Обращает на себя внимание факт негативного эффекта от назначения антибактериальных препаратов (Табл. 5). Таблица 5. Рекомендации EP3OS 2012 по лечению хронического риносинусита у детей.
Препараты, рекомендованные EPOS 2012, доступные на российском рынке приведены в Приложении 1.
Основными целями лечения риносинусита являются: 1) Сокращение длительности заболевания;
|
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Последнее изменение этой страницы: 2017-02-08; просмотров: 591; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 3.145.33.153 (0.124 с.) |
 а)
а)
 б)
б)