Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
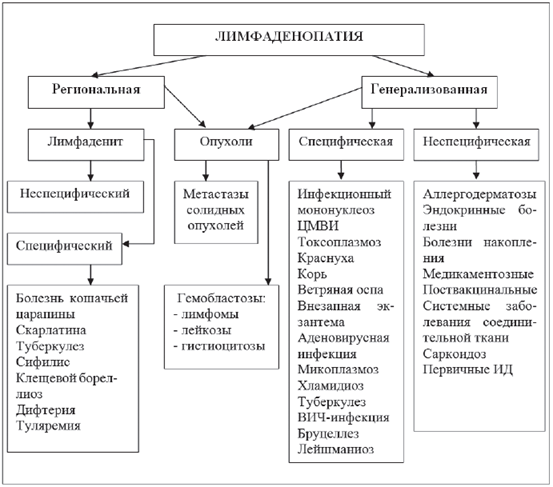
Причины лимфаденопатий у детей
Наиболее частой причиной увеличения периферических ЛУ у детей является вирусная или бактериальная инфекция. Значительно реже могут быть диагностированы различные системные иммуновоспалительные и онкологические заболевания. Наконец, ряд относительно редких состояний, не входящих в перечисленные этиопатогенетические группы, также могут сопровождаться увеличением периферических ЛУ (саркоидоз, лекарственная ЛАП, иммунодефициты, болезни накопления, амилоидоз и др.) [2, 3]. При наличии ЛАП, прежде всего, необходимо оценить, является ли она вариантом нормы или проявлением какого-либо заболевания. Для этого необходим тщательный сбор анамнеза, внимательный физикальный осмотр и стандартные лабораторные методики. Если при этом нет данных, указывающих на системное или злокачественное заболевание, рекомендуется наблюдение и повторное обследование. При подозрении на бактериальное воспаление ЛУ необходимо провести курс антибактериальной терапии с оценкой эффекта, решить вопрос о необходимости хирургического лечения. От применения местной терапии (тепловые процедуры, УВЧ) необходимо воздержаться. Наиболее физиологичным является самостоятельное обратное развитие ЛУ. Более детальное и углубленное обследование необходимо для выявления и верификации причины ЛАП как синдрома, сопровождающего другие локальные или системные заболевания, или собственно болезни лимфатической системы, доброкачественной или злокачественной. В дифференциальной диагностике ЛАП ключевое значение имеет тщательный анализ жалоб, анамнеза и данных объективного обследования. Жалобы на появление болезненной припухлости или «шишек» часто сочетаются с признаками общей интоксикации (повышение температуры, головная боль, вялость, повышенная утомляемость). Выраженная потливость и кожный зуд могут иметь место при лимфоме Ходжкина у детей, хотя встречаются реже, чем у взрослых. При генерализованной ЛАП следует обратить внимание на выявление признаков системных заболеваний (слабость, недомогание, повышенная утомляемость, арталгии, миалгии, потливость, плохой аппетит, потеря массы тела). Нередко увеличение лимфоузлов обнаруживаются родителями или врачом случайно. Анамнез. При сборе анамнеза необходимо уточнить наличие предшествующих профилактических прививок, так как регионарное увеличение ЛУ может носить поствакцинальный характер. Генерализованная ЛАП почти постоянный симптом сывороточной болезни и часто отмечается при аллергодерматозах, поэтому важно уточнить аллергологический анамнез.
Правильно собранный эпиданамнез особенно важен при подозрении на специфический инфекционный лимфаденит (болезнь кошачьей царапины, токсоплазмоз, клещевой боррелиоз, туберкулез, туляремия и др.). Он должен включать информацию о контактах с инфекционными больными, дикими и домашними животными, посещение леса или сельской местности, укусах кровососущих насекомых и др. Для дифференциальной диагностики важна скорость увеличения ЛУ и способность их к обратному развитию. Так быстрое увеличение размеров и обратное развитие ЛУ в течение 2-3 недель чаще отмечается при лимфаденитах, а длительное увеличение с медленным ростом — при неопластических процессах. Наличие болезней крови, аутоиммунных и злокачественных заболеваний у родственников пациента с неуточненной ЛАП повышает вероятность злокачественного поражения ЛУ. Риск онкологического заболевания еще более возрастает при наличии у ребенка клинических признаков иммунодефицита (частые вирусные инфекции, рецидивирующий герпес, инфекционный мононуклеоз и др.). Объективный осмотр. Исследование периферических ЛУ обычно начинается с внешнего осмотра области их расположения и пальпации. При характеристике ЛУ указывают: локализацию, распространенность (единичный, группа — до трех или множественные), размеры (длина и ширина в см или мм), консистенцию (мягкие, тестоватые, плотные), болезненность при пальпации, подвижность (спаян или нет с окружающей тканью), окраску кожи над пораженными ЛУ (гиперемирована, не изменена), а также наличие флюктуации, лимфангиита, лимфостаза [1]. Указанные данные обязательно должны быть четко отражены в амбулаторной карте больного ребенка, поскольку являются важными для динамического наблюдения. Затылочные ЛУ у здоровых детей не пальпируются. Увеличение их — постоянный признак при краснухе, нередко при токсоплазмозе, укусах клеща в область головы и шеи при клещевом боррелиозе.
Шейный и подчелюстной лимфаденит (ЛА) встречается во время прорезывания зубов, при гингивите, перидонтите. Выраженное увеличение ЛУ отмечается при стоматите, особенно язвенном. Хроническая носоглоточная инфекция (аденоидит, хронический тонзиллит) — частая причина увеличения передних шейных ЛУ. Иногда за ЛУ можно принять увеличение подчелюстной слюнной железы, которая, в отличие от ЛУ, покрыта плотной фасцией, поэтому захватить и пропальпировать ее снаружи не удается. Киста слюнной железы обычно выглядит как безболезненная опухоль мягкой, тестоватой консистенции. Опухоль может исчезать и появляться вновь за счет самопроизвольного опорожнения кисты. В педиатрической практике увеличение верхних переднешейных ЛУ и связанную с этим асимметрию лица иногда ошибочно принимают за увеличение околоушной железы при эпидемическом паротите. Следует помнить, что увеличение ЛУ не характерно для эпидемического паротита. В то же время при инфекционно-аллергическом паротите региональное увеличение ЛУ практически постоянный признак. Увеличение заднешейных ЛУ — один из важных клинических симптомов инфекционного мононуклеоза. Постепенное увеличение шейных и надключичных ЛУ отмечается у 60-90% больных лимфомой Ходжкина. Надключичная ЛАП имеет высокий риск злокачественности, оцениваемый как 90% у пациентов старше 40 лет и 25% у лиц до 40 лет. Подмышечные и паховые ЛУ увеличиваются при неспецифических лимфаденитах и генерализованных ЛАП различного генеза. Консистенция увеличенных ЛУ зависит от давности процесса. Мягкая консистенция ЛУ свидетельствует о недавнем их поражении, плотная — о хроническом процессе. Болезненность и уменьшение подвижности ЛУ встречаются при выраженных воспалительных изменениях в них и развитии периаденита. Обнаружение флюктуации при пальпации пораженного ЛУ свидетельствует о «расплавлении» ткани внутри ЛУ и является одним из показаний для хирургического вмешательства. Появление покраснения кожи над пораженным ЛУ, а также полос гиперемии по ходу лимфатических сосудов (лимфангиит) — частая находка при ЛА, развивающемся при роже, фурункулезе, пиодермиях. Итак, симметричное и двустороннее умеренное (<2 см) увеличение ЛУ, характеризующееся мягкоэластичной консистенцией, хорошим отграничением отдельных ЛУ, отсутствием воспалительных изменений мягких тканей, обычно вызвано их гиперплазией и характерно для вирусной инфекции. Несимметричное значительное (>2 см) увеличение ЛУ, характеризующееся значительной плотностью, напряженностью, плохим отграничением от окружающих тканей, признаками воспаления (гиперемия, локальная гипертермия, болезненность, флюктуация), часто вызвано острой бактериальной инфекцией [4]. Несимметричное, чаще умеренное, увеличение ЛУ, характеризующееся медленным ростом, четкими краями, минимальными признаками воспаления (кожа над ними эритематозная, но не теплая), возможной флюктуацией, характерно для хронической бактериальной/грибковой инфекции. ЛУ при системных неопухолевых заболеваниях не отличаются по характеристикам от нормальных, за исключением их увеличения в размерах. Увеличенные, плотные, но не напряженные («плотно-резиновой» консистенции), безболезненные, хорошо ограниченные от окружающих тканей ЛУ без признаков воспаления характерны для дебюта лимфом. В дальнейшем, по мере роста, такие ЛУ теряют подвижность и ограниченность от окружающих тканей и соседних ЛУ, формируются конгломераты ЛУ. ЛУ каменистой плотности часто являются следствием их метастатического поражения.
Объективное обследование детей в поликлинической практике нередко ограничивается лишь пальпацией ЛУ и более или менее поверхностным осмотром, что естественно недопустимо. Увеличение ЛУ в большинстве случаев носит вторичный характер, являясь одним из синдромов основного заболевания. Тщательно проведенное объективное обследование позволяет врачу наметить спектр дифференцируемых заболеваний и составить программу дальнейших исследований. Серьезное внимание следует уделять осмотру состояния кожных покровов и слизистых в «обслуживаемой» данной группой ЛУ зоне. Например, кариозные зубы, герпетические высыпания, стоматит, тонзиллит могут быть причиной шейного лимфаденита. Кошачьи царапины обнаруживаются при фелинозе; ссадины, потертости, пустулы — при банальном ЛА. Поэтому ребенка с увеличением ЛУ необходимо полностью раздевать, иначе, по образному выражению опытных клиницистов, «диагноз можно оставить в штанах». Исключительное диагностическое значение имеет осмотр слизистой ротоглотки. Некротический тонзиллит можно обнаружить при инфекционном мононуклеозе и лейкозах, кровоизлияния при остром лейкозе. Увеличение размеров печени — частая находка при ЛАП, связанных с вирусным гепатитом В, инфекционным мононуклеозом, токсоплазмозом, туберкулезом, острым лейкозом. Гепатомегалия может также наблюдаться при аденовирусной инфекции, лимфоме Ходжкина, ВИЧ-инфекции. Увеличение селезенки — важный диагностический признак инфекционного мононуклеоза, гемолитической анемии, лейкозов, лимфомы Ходжкина. Необходимо подчеркнуть, что в подавляющем большинстве случаев наряду с генерализованной ЛАП у пациентов имеется набор других анамнестических и клинических признаков, позволяющий уже при первичном осмотре с большей или меньшей степенью уверенности предположить диагноз или хотя бы отнести ЛАП в одну из вышеперечисленных групп заболеваний. Например, наличие сочетания лихорадки, катаральных явлений, фарингита и нередко экзантемы свидетельствует о высокой вероятности вирусной инфекции. Напротив, отсутствие катаральных явлений/фарингита при генерализованной ЛАП является поводом для тщательного исключения иммуновоспалительных и онкологических заболеваний, особенно при сочетании с такими признаками, как потеря веса, длительная необъяснимая лихорадка, персистирование острофазовых изменений (повышение СОЭ, СРБ) более 4 недель, увеличение ЛУ в отдельных группах (нижнешейные и надключичные) и до размеров, превышающих 3 см [5].
Из лабораторных методов исследования наибольшее значение для первичного скрининга имеет общий анализ крови. Наиболее информативные показатели: абсолютный нейтрофилез со сдвигом влево и увеличенная СОЭ при гнойных ЛА, абсолютный лимфоцитоз при наличии мононуклеаров при инфекционном мононуклеозе, бласты при гемобластозах. Следует помнить, что сочетание лихорадки, ЛАП и повышенного количества мононуклеаров в периферической крови определяется как мононуклеозоподобный синдром, который может быть проявлением инфекционного мононуклеоза, цитомегаловирусной и ВИЧ-инфекций, токсоплазмоза, туберкулеза, микоплазменной инфекции, стрептококкового фарингита, вирусного гепатита В и малярии. Исследование мазков из носоглотки на флору и чувствительность к антибиотикам может быть полезным для выбора антибиотика при шейных ЛА, так как многие авторы указывают на идентичность микрофлоры, выделенной из носоглотки и пунктатов ЛУ. Для дифференциальной диагностики специфических инфекционных ЛАП широко используются различные серологические (ИФА, РНГА и др.) и методы для идентификации антигена возбудителя (ПИФ, ПЦР). Результаты данных исследований, особенно при обследовании на Эпштейна – Барр-инфекцию, хламидийную и цитомегаловирусную инфекции, токсоплазмоз должны оцениваться в совокупности с анамнезом (в том числе эпидемиологическим) и клинико-лабораторными данными. Ультразвуковое исследование ЛУ брюшной полости, области шеи при квалифицированном исполнении достаточно высокоинформативно и позволяет охарактеризовать локализацию, форму, размеры ЛУ, наличие очагов в печени и селезенке. ЛУ диаметром менее 1 см по плотности приближаются к окружающей жировой ткани и визиализируются редко. ЛУ до 1,5-2 см хорошо видны, если они проецируются на эхонегативные структуры или изменяют обычные топографо-анатомические соотношения. Эхография является отличным методом динамического наблюдения, но не позволяет определить причину увеличения ЛУ. При злокачественном поражении ЛУ, как правило, отмечается гипоэхогенная структура ЛУ. Рентгенологические методы используются для исследования внутригрудных (медиастинальная группа), грудных и подмышечных узлов при подозрении на лимфому, нейробластому, туберкулез, саркоидоз, гистоплазмоз, первичный и местастический рак легкого. Компьютерная и ядерно-магнито-резонансная томография позволяют наиболее точно верифицировать поражение ЛУ средостения и брюшной полости. При неуточненной ЛАП большое значение имеет гистологическое и иммуногистохимическое исследование материала, полученное путем открытой биопсии ЛУ. Диагностическая ценность биопсии будет максимальной, если будет выбран самый большой и патологически измененный ЛУ, даже если он не самый доступный. Несмотря на то, что абсолютное большинство ЛАП у детей носит доброкачественный характер и для верификации их причин бывает необходим широкий спектр исследований, основная задача — выявление детей с серьезными заболеваниями, требующими безотлагательного начала адекватной терапии, должна быть решена в максимально короткое время. Очевидно, что важнейшим изначальным условием такой работы является взаимопонимание и сотрудничество педиатра, онкогематолога, хирурга, патолога, радиорентгенолога и наличие комплексной технической и лабораторной базы.
|
||||||||
|
Последнее изменение этой страницы: 2016-12-16; просмотров: 174; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 3.142.174.55 (0.012 с.) |