Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
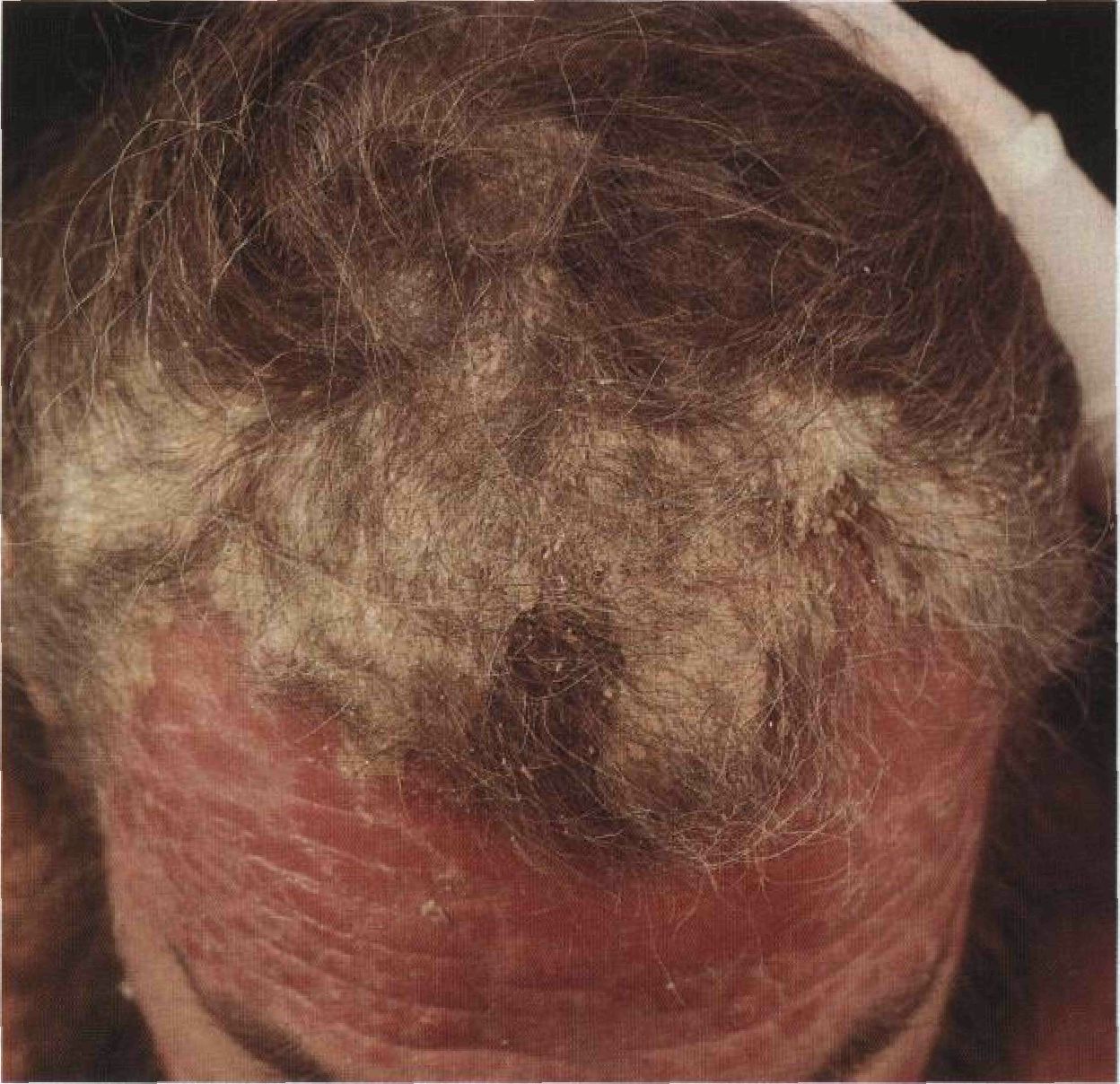
Псориаз волосистой части головы
Еще одна разновидность обычного псориаза. Поражение головы может быть изолированным или сочетаться с высыпаниями в других областях тела. Характерен интенсивный зуд. Волосы обычно не выпадают. Псориаз волосистой части головы подобен псориазу кожных складок: и тот, и другой лечить очень сложно; эти области не поддаются светолечению. Постоянное расчесывание приводит к лихенизации и появлению новых элементов — феномену Кебнера. Феномен Кебнера, или изоморфная реакция, — это возникновение новых высыпаний в месте механических травм (в том числе при растирании и расчесывании кожи). Анамнез Течение Высыпания держатся от нескольких месяцев до нескольких лет. Сезонность Ни солнечный свет, ни светолечение не влияют на течение болезни. Жалобы Зуд, нередко мучительный. Со временем расчесывание превращается в привычку, которую больные перестают замечать. Физикальное исследование Кожа Элементы сыпи. Бляшки, покрытые толстыми, трудно отделяемыми чешуйками (рис. 4-3). Лихенизация (результат постоянного расчесывания и растирания кожи). Мокнутие и трещины, особенно за ушами. Расположение. Беспорядочно разбросанные обособленные бляшки или диффузное поражение всей волосистой части головы. Внимание: при псориазе волосистой части головы почти никогда не бывает алопеции, даже при крайне тяжелом поражении. Таким образом, бляшки обычно скрыты волосами. Это — одна из причин, в силу которых больные не спешат обратиться к врачу. Дифференциальный диагноз Красные шелушащиеся бляшки на волосистой части головы Себорейный дерматит (иногда он сосуществует с псориазом — это состояние называют себопсориазом); дерматофития волосистой части головы; диффузный нейродермит; ограниченный нейродермит. Течение и прогноз Прогноз относительно благоприятный. Ле- чение обычно приводит к ремиссии, которая длится от нескольких месяцев до нескольких лет. Лечение Легкая форма Шелушение волосистой части головы, толстых чешуек нет. • Шампуни, содержащие деготь или кетоконазол. • После мытья головы — бетаметазона ва-лерат (0,1% лосьон). Лечение проводят 2 раза в неделю. • Если эффекта нет, назначают клобетазол (специальная лекарственная форма — 0,05% аппликации для головы).
Тяжелая форма Толстые, трудно отделяемые чешуйки. • Лосьоны с аналогами витамина D3 (каль-ципотриол,кальцитриол). • Перед применением кортикостероидов нужно удалить чешуйки, иначе препарат будет неэффективен. Для этого на волосистую часть головы наносят 2—10% раствор салициловой кислоты в вазелиновом масле, надевают пластиковую шапочку (можно использовать обычные шапочки для душа) и оставляют на ночь. Проводят 1 —3 таких процедуры. • После удаления чешуек наносят флуоци-нолон (крем или лосьон), надевают пластиковую шапочку и оставляют на ночь. • После того, как толщина бляшек уменьшится, для закрепления результата применяют клобетазол (0,05% аппликации для головы) или кальципотриол (0,005% лосьон). • Внимание: расчесывание и растирание кожи могут свести на нет все результаты лечения. Руки прочь от головы!
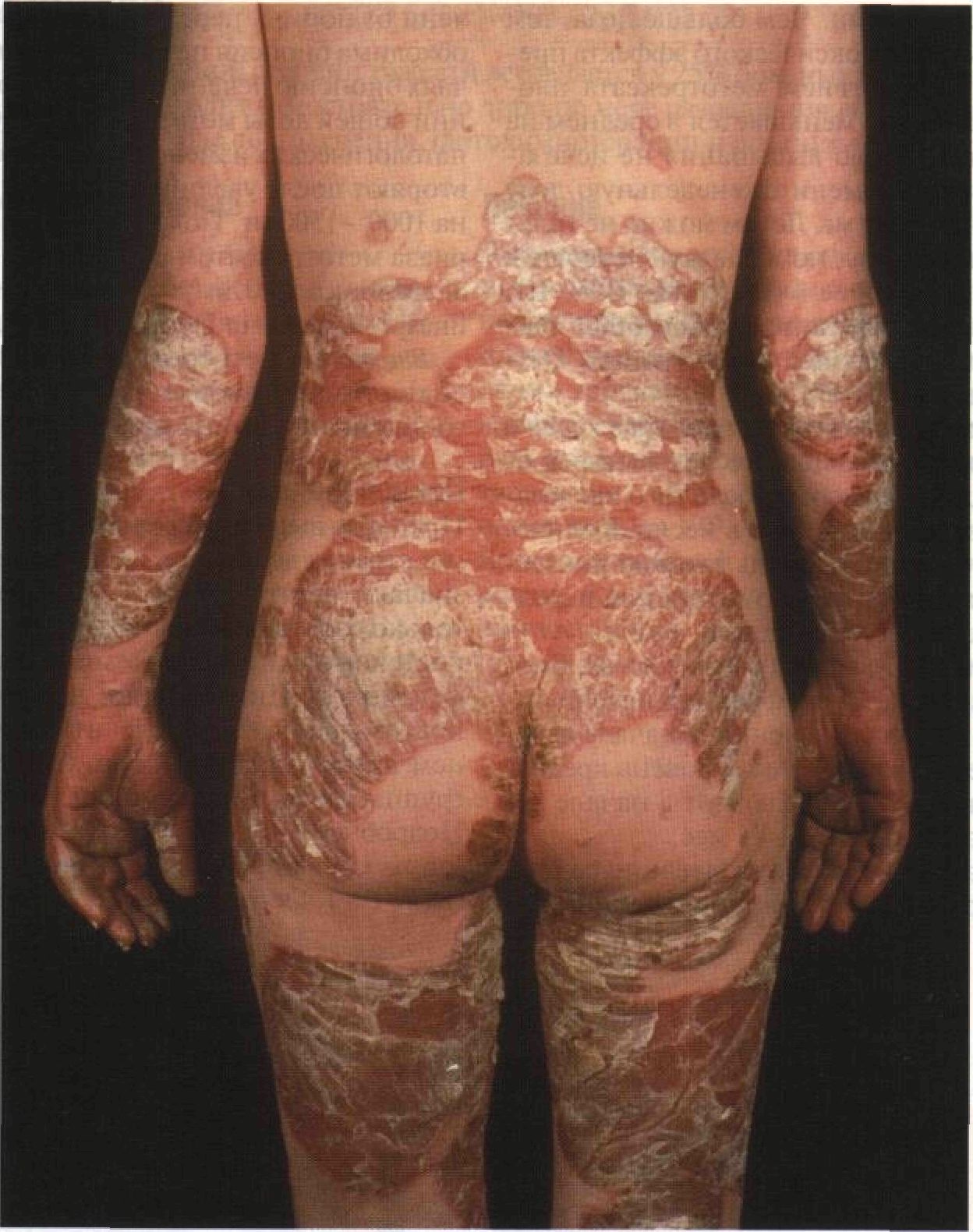
Рисунок 4-3. Псориаз волосистой части головы. Толстые чешуйки покрывают всю волосистую часть головы подобно шлему. Красные бляшки распространяются на кожу лба. Даже при столь тяжелом течении псориаза волосы не выпадают Обычный псориаз: поражение туловища Лечение Больных с генерализованными высыпаниями (рис. 4-4) лечат в специализированных дерматологических клиниках или в центрах по лечению псориаза. Применяют: (1) светолечение (УФ-В) в сочетании со смягчающими средствами; (2) PUVA-терапию; (З) метотрексат (1 раз в неделю); (4) комбинацию PUVA-терапии с метотрексатом или ретиноидами (этретинатом, ацитретином, изо-третиноином); сегодня это самые эффективные методы лечения псориаза; (5) циклоспорин. Если бляшки тонкие, половине больных помогает УФ-В в сочетании со смягчающими средствами. При поражении менее 40% площади поверхности тела весьма эффективен кальципотриол. Доза препарата не должна превышать 100 г в неделю. Улучшение наступает не сразу. Если бляшки толстые, а также если светолечение неэффективно, показана PUVA-терапия либо, что еще лучше, PUVA-терапия в сочетании с ретиноидами (REPUVA-терапия). Мужчинам REPUVA-терапию проводят с этретинатом, женщинам — с изотретиноином. Во время лечения и в течение 2 мес после него женщинам необходима контрацепция. Метотрексат назначают пожилым больным (старше 50 лет), а также в тех случаях, когда светолечение (УФ-В + смягчающие средства + ретиноиды) и REPUVA-терапия оказались безуспешными.
Общая PUVA-терапия Назначают метоксален, 0,3—0,6 мг/кг внутрь за 1 ч до облучения. Доза УФ-А определяется индивидуальной чувствительностью (то есть типом светочувствительности кожи). Начинают с 1,0 Дж/см2 и с каждым сеансом увеличивают дозу на 0,5—1 Дж/см2. Для того чтобы точнее подобрать дозу УФ-А и избежать фототоксической реакции, можно провести фотопробы. Обычно проводят 2— 3 сеанса PUVA-терапии в неделю; если требуется интенсивное лечение — 4 сеанса в неделю. Большинству больных достаточно 19—25 сеансов, суммарная доза УФ-А при этом колеблется от 100 до 245 Дж/см2. Отдаленные осложнения: кератозы, изредка — плоско клеточный рак кожи. При упорном течении обычного псориаза применяют ретиноиды (мужчинам — эт-ретинат, женщинам — изотретиноин) в со- четании с другими видами лечения, то есть с УФ-В, PUVA-терапией, кортикостероидами для наружного применения, дитрано-лом. Такой подход позволяет, во-первых, ускорить наступление ремиссии и, во-вторых, значительно сократить как суммарную дозу облучения, так и общую дозу каждого из препаратов. Дневные стационары В дневных стационарах проводят светолечение (УФ-В + смягчающие средства; УФ-В + препараты дегтя) и фотохимиотерапию. Светолечение в сочетании с препаратами дегтя известно как метод Гекермана (перед облучением на бляшки наносят препараты дегтя). Больные днем получают назначенное лечение, а вечером уходят домой. Метотрексат Препарат принимают внутрь. Это удобный и эффективный метод лечения обычного псориаза, показанный при генерализованных высыпаниях. Однако при длительном лечении возможно токсическое действие метотрексата на печень. Факторы риска — злоупотребление алкоголем, нарушение функции печени, наркомания (в/в инъекции) и ожирение. Вероятность токсического эффекта на печень тем выше, чем больше общая доза препарата, принятая в течение всей жизни. Поэтому метотрексат не рекомендуют назначать молодым больным. Метотрексат выводится почками. Поскольку с возрастом скорость клубочковой фильтрации падает, многим пожилым больным достаточно более низкой дозы препарата. Схема лечения. Еженедельную дозу метотрексата можно принимать за один раз. Но предпочтительнее разделить ее на три приема, с интервалом в 12 ч. Лечение начинают с определения чувствительности к метотрексату: принимают 2 раза по 2,5 мг (1 таблетка) с интервалом в 24 ч. Через неделю проводят общий анализ крови. Если он в норме, в дальнейшем препарат принимают еженедельно, 3 раза по 2,5 мг с интервалом в 12 ч (схема 1 /1 /1, недельная доза — 7,5 мг).Многим больным этого достаточно. При неэффективности лечения через 2 нед недельную дозу увеличивают до 10 мг (схема 2/1 /1). Если и этого мало, через 2 нед назначают максимальную дозу — 15 мг (схема 2/2/2). Общий анализ крови проводят каждую неделю, а после того как подбор дозы закон-
Рисунок 4-4. Обычный псориаз: поражение туловища. Огромные красные бляшки покрыты толстыми чешуйками, напоминающими пергамент. Поражены руки, ноги и более половины спины чен — 1 раз в месяц. Чем больше доза, тем выше риск гепатотоксического эффекта препарата.' Под действием метотрексата площадь поражения уменьшается в среднем на 80%, но полностью высыпания не исчезают. Время от времени еженедельную дозу снижают на 2,5—5 мг. Летом можно не только уменьшить дозу, но и сделать перерыв в лечении. Подробнее — см. Jeffes E.W. III, Weinstein G.D. Methotrexate'and other che-motherapeutic agents used to treat psoriasis. Der-matol. Clin., 1995, 13:875. Наблюдение за уровнем метотрексата в крови и количеством тромбоцитов. Исследования проводят каждую неделю, а после того как подбор дозы закончен — 1 раз в месяц. Количество тромбоцитов — очень важный показатель. Кроме того, тромбоцитопения нередко предшествует лейкопении. Наблюдение за функцией печени и почек. Биохимические показатели функции печени определяют до начала лечения, в начале лечения и затем каждые 3 мес. Уровень креатинина в сыворотке определяют в начале лечения и затем каждые 2—4 мес.
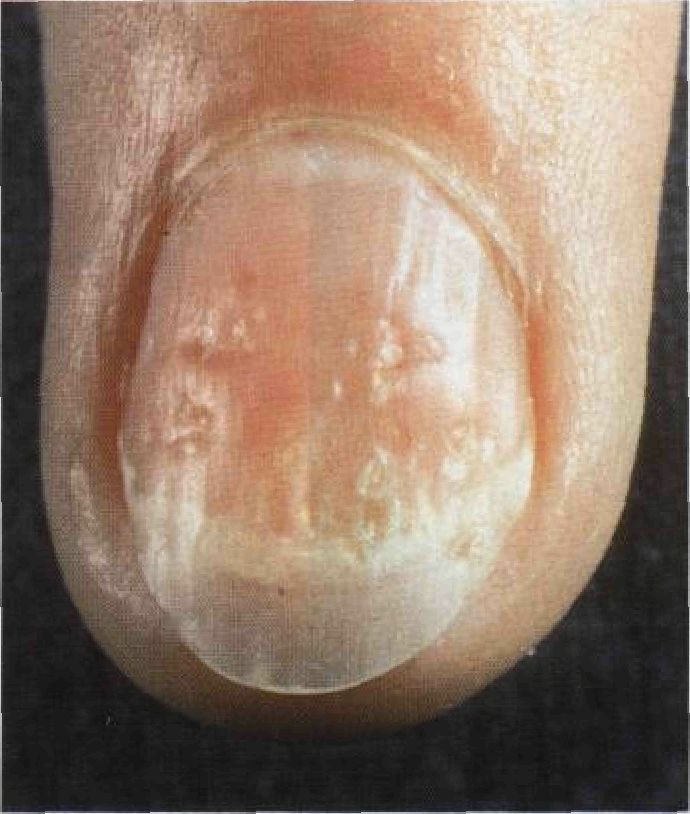
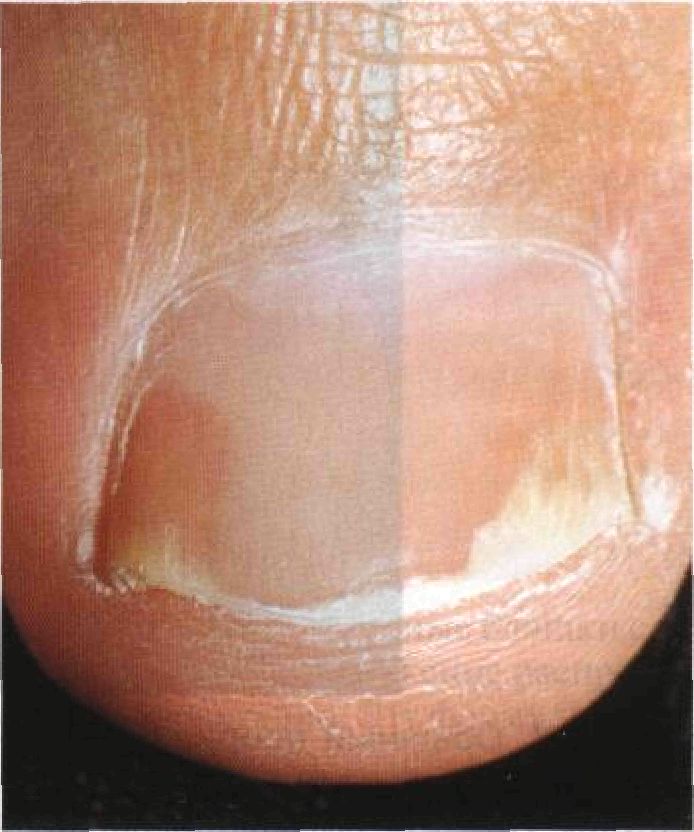
Если в анамнезе есть заболевания печени или обнаружены отклонения функции пе- чени от нормы, перед началом лечения необходима биопсия печени. В остальных случаях биопсию печени проводят по достижении общей дозы метотрексата 1500 мг. Если патологических изменений нет, биопсию повторяют после увеличения общей дозы еще на 1000—1500 мг. Подробнее о лечении псориаза метотрексатом см. Roenigk H.H. Jr. et al. Methotrexate in psoriasis: Revised guidelines. J. Am. Acad. Dermatol., 1988, 19:145. Внимание: метотрексат взаимодействует со многими лекарственными средствами, чего никак нельзя упускать из виду. Циклоспорин Препарат высокоэффективен, хотя во многих странах до сих пор не применяется. Назначают внутрь в дозе 4—5 мг/кг/сут. Как только состояние больного улучшится, дозу постепенно снижают до минимальной эффективной. Циклоспорин нефротоксичён, поэтому необходимо следить за АД и уровнем креатинина в сыворотке. Больным из группы риска циклоспорин не назначают. Подробнее — см. Mihatsch M.J., WolffK. Consensus Conference on Cyclosporin A for Psoriasis. Br. J. Dermatol., 1992, 126:621. Псориаз ногтей Поражение ногтей различной степени тяжести встречается у 25% больных псориазом. Псориаз ногтей нередко проходит самостоятельно либо по мере разрешения высыпаний на коже, особенно часто — в ходе светолечения, фотохимиотерапии и лечения метотрексатом. Физикальное исследование Ногти Ногти поражены у 25% больных псориазом, особенно часто — при псориатическом артрите. Страдают ногти как на руках, так и на ногах. Характерны точечные углубления (симптом наперстка), подногтевой гиперкератоз, онихолиз (рис. 4-5 и 4-6). Патогномоничный признак — желтовато-бурые пятна под ногтем (симптом масляного пятна).
Лечение Деформация ногтей на руках особенно беспокоит больных. Специальные методы лечения ногтей обычно малоэффективны. Неплохие результаты дают внутрикожные инъекции триамцинолона (3 мг/мл) в ногтевые валики. Эффективна PUVA-терапия, которую проводят в специальных кабинах, позволяющих облучать кисти и стопы большими дозами УФ-А. Многим больным помогает длительный прием ретиноидов (ацит-ретин, 0,5 мг/кг), а также метотрексата и циклоспорина.
Рисунок 4-5. Псориаз ногтей. Симптом наперстка — множество точечных углублений на ногтевой пластинке — очень характерен, но не патогномоничен для псориаза. Дифференциальный диагноз проводят с поражением ногтей при гнездной алопеции. У этого больного заметен также краевой онихолиз и легкий подногтевой гиперкератоз
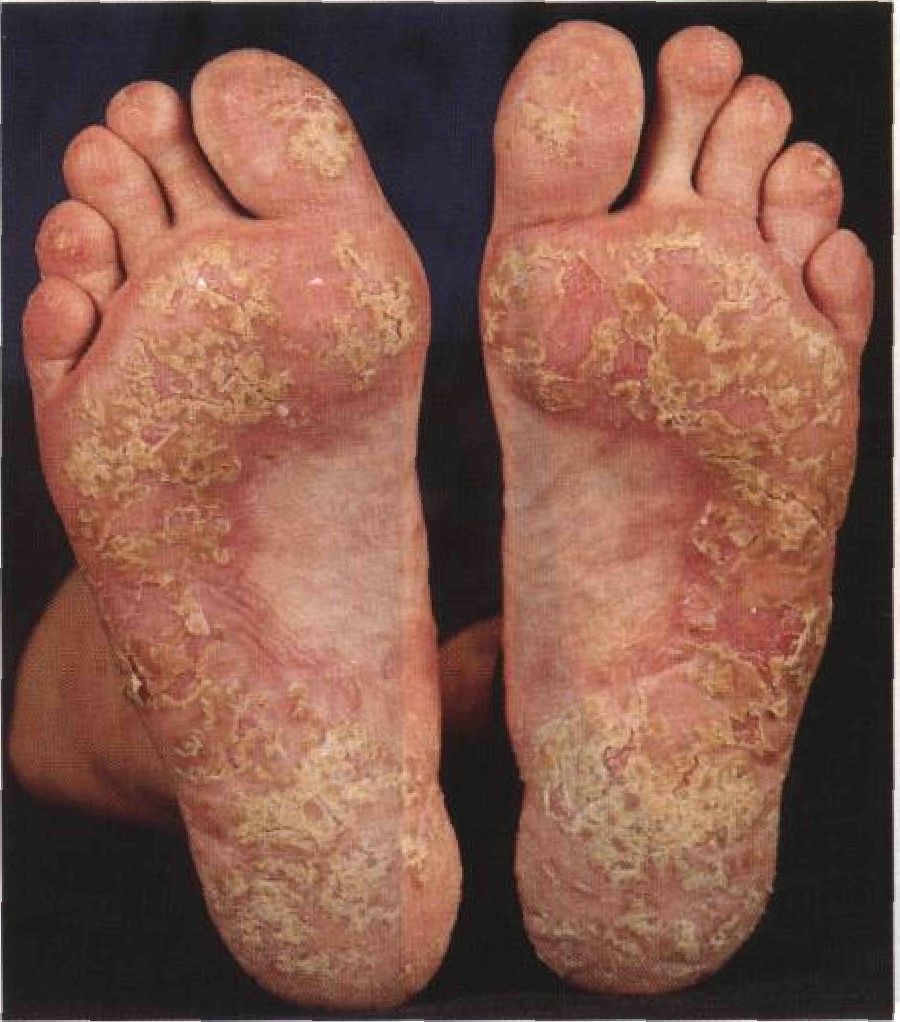
Рисунок 4-6. Псориаз ногтей. Симптом масляного пятна — желтовато-бурые пятна на ногтевом ложе — патогномоничный признак псориаза. Виден также краевой онихолиз Обыч ный псориаз: поражение ла доней и подошв Ладони и подошвы (рис. 4-7) могут быть единственной пораженной областью. Высыпания поддаются лечению с большим трудом: обычно неэффективны ни кортикостероиды для наружного применения, ни светолечение (УФ-В). Лечение • PUVA-терапия на ладони и подошвы. Лечение проводят в специальных кабинах, позволяющих облучать кисти и стопы большими дозами УФ-А. • Ретиноиды (этретинат внутрь). • REPUVA-терапия (комбинация ретинои- дов с PUVA-терапией) позволяет, во-первых, ускорить наступление ремиссии, во-вторых — значительно сократить как суммарную дозу облучения, так и общие дозы препаратов (см. с. 86). В очень тяжелых случаях назначают метотрексат или циклоспорин.
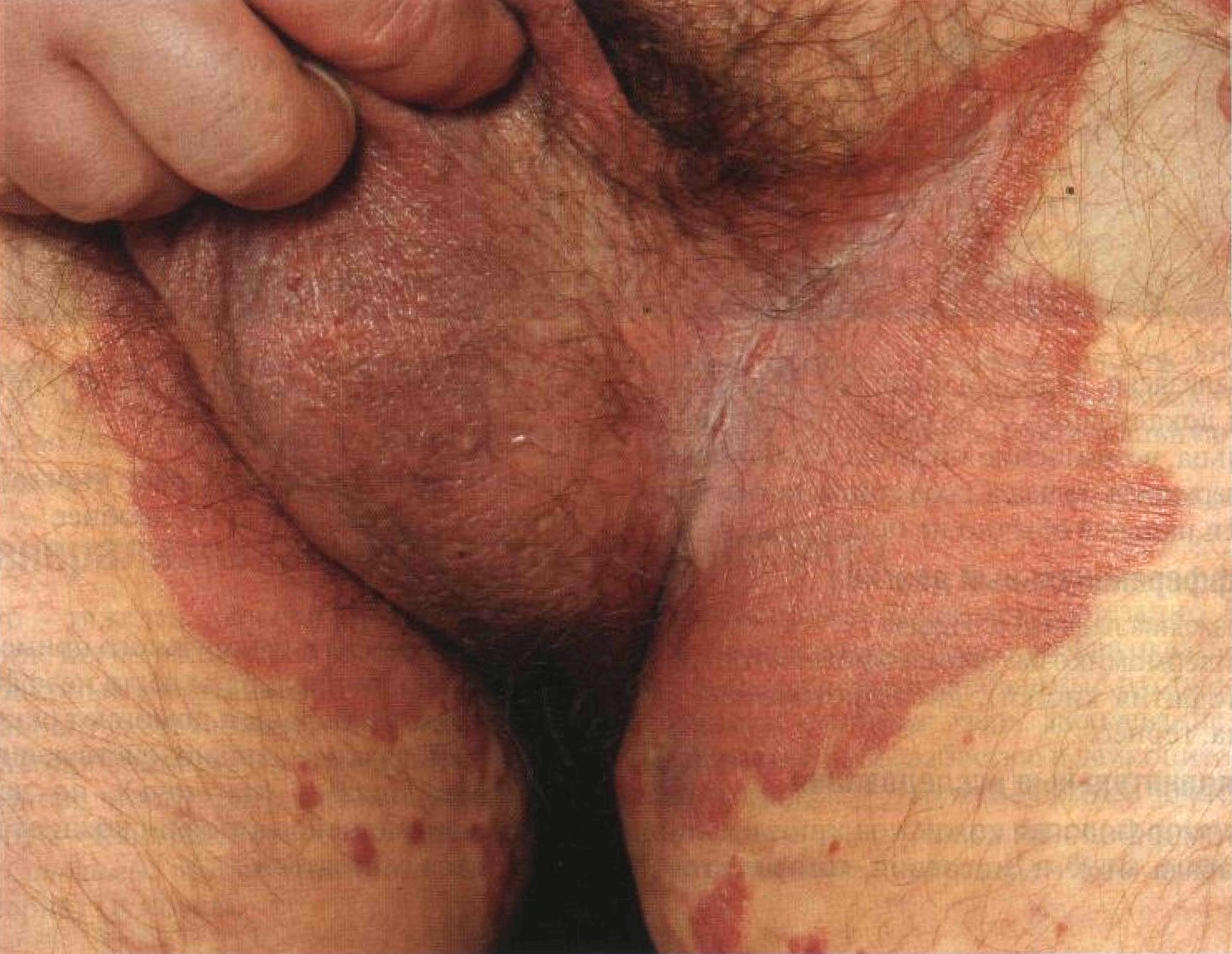
Рисунок 4-7. Обычный псориаз: поражение подошв. Четко отграниченные красные бляшки покрыты толстыми желтоватыми чешуйками. Страдают в основном опорные участки стопы. Похожие высыпания обнаружены и на ладонях Псориаз кожных скл адок __________________________ , Синонимы: psoriasis inversa, psoriasis plicarum. Это еще одна разновидность обычного псориаза. Локализация поражения — паховые складки (рис. 4-8), пупочная область, подмышечные впадины, складки под молочными железами, межъягодичная складка и наружные половые органы. В этих областях кожа особенно склонна к атрофии при местном лечении кортикостероидами. Поэтому используют только слабодействующие кортикосте-роиды, а они наименее эффективны. Дитранол и препараты дегтя тоже не годятся, поскольку раздражают кожу. При поражении половых органов и перианальной области применяют жидкость Кастеллани. Эффективен аналог витамина D3 кальципотриол (0,005% мазь); он не вызывает привыкания и атрофии кожи.
Рисунок 4-8. Псориаз кожных складок. В паховых складках — красные бляшки с четкими границами и фестончатыми краями, мацерация, трещины. Поражение распространяется на кожу бедер. Шелушения почти нет, что весьма характерно. Эту форму заболевания называют также «psoriasis inversa» — псориаз с извращенной локализацией высыпаний. Он поражает те области, где кожа соприкасается с кожей и всегда повышена влажность: подмышечные впадины, складки под молочными железами, пупок, паховые и межъягодичную складки. Псориаз кожных складок часто принимают за кандидоз, дерматофитию, се-борейный дерматит или опрелость
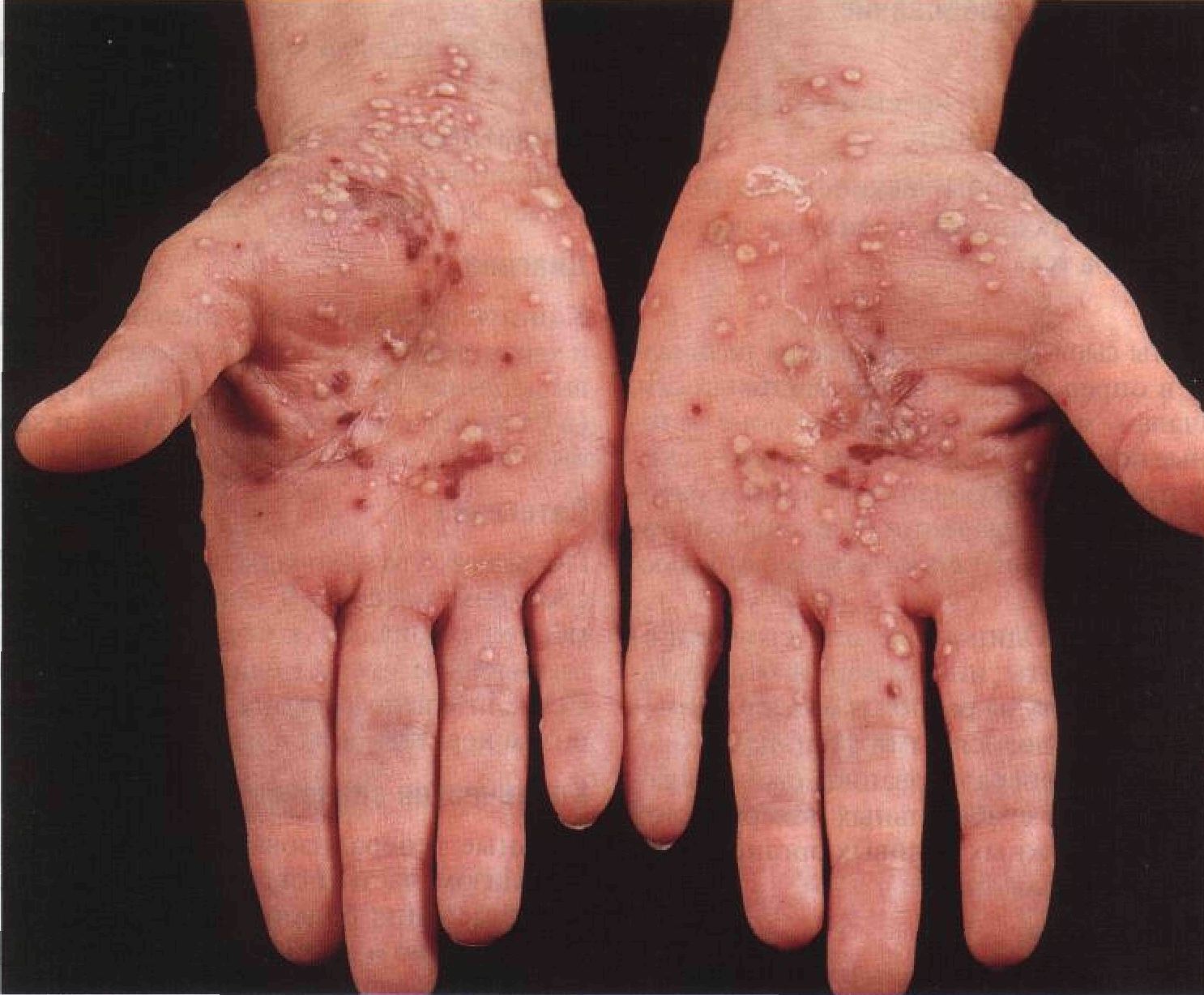
Ладонн о-подошвенный пустулезны й псор иаз _______ __ Заболевание носит хронический рецидивирующий характер. На ладонях и подошвах появляется множество желтоватых, расположенных глубоко в эпидермисе пустул со стерильным содержимым. В дальнейшем на их месте образуются красно-бурые пятна. Синонимы: psoriasis pustulosa Barber, пустулезный псориаз Барбера, пустулезный псориаз ладоней и подошв. Эпидемиология и этиология Частота Редкое заболевание. Возраст 50-60 лет. Пол Женщины болеют в 4 раза чаще. Анамнез Течение Несколько месяцев. Физикальное исследование Кожа Элементы сыпи. Одновременно присутствуют элементы сыпи на разных стадиях развития. Пустулы диаметром 2—5 мм, расположенные глубоко в эпидермисе, эритема, шелушение (рис. 4-9). Со временем на месте пустул образуются корки и красно-бурые пятна. Локализация. Ладони и подошвы. Излюбленная локализация — возвышение большого пальца, возвышение мизинца, сгибательная поверхность пальцев, свод стопы, пятка. Кончики пальцев обычно не поражены. Дифференциальный диагноз Поражение ладоней и подошв Эпидермомикозы (дерматофития стоп, дер-матофития кистей), дисгидротическая экзема, герпес. Дополнительные исследования Патоморфология кожи Сначала отек и миграция лимфоцитов в эпидермис (экзоцитоз) приводят к формированию везикул. Позже экзоцитоз огромного числа нейтрофилов приводит к образованию спонгиоформных пустул Когоя. Акантоз. Микроскопия препарата, обработанного гидроксидом калия Позволяет исключить дерматофитию. Посев Иногда необходим для исключения стафилококковой инфекции. Выделение вируса в культуре клеток Позволяет исключить герпес. Прогноз Заболевание длится годами, с внезапными обострениями и ремиссиями. Изредка к нему присоединяется обычный псориаз. Лечение Заболевание с трудом поддается лечению. REPUVA-терапия Эффективный метод, который иногда сочетают с метотрексатом (подробнее — см. с. 86). Местное лечение Кортикостероиды для наружного применения-, дитранол и препараты дегтя неэффективны. Многим больным помогают окклю-зионные повязки с сильнодействующими кортикостероидами (на ночь), но часто из-за развивающейся атрофии кожи от них приходится отказаться.
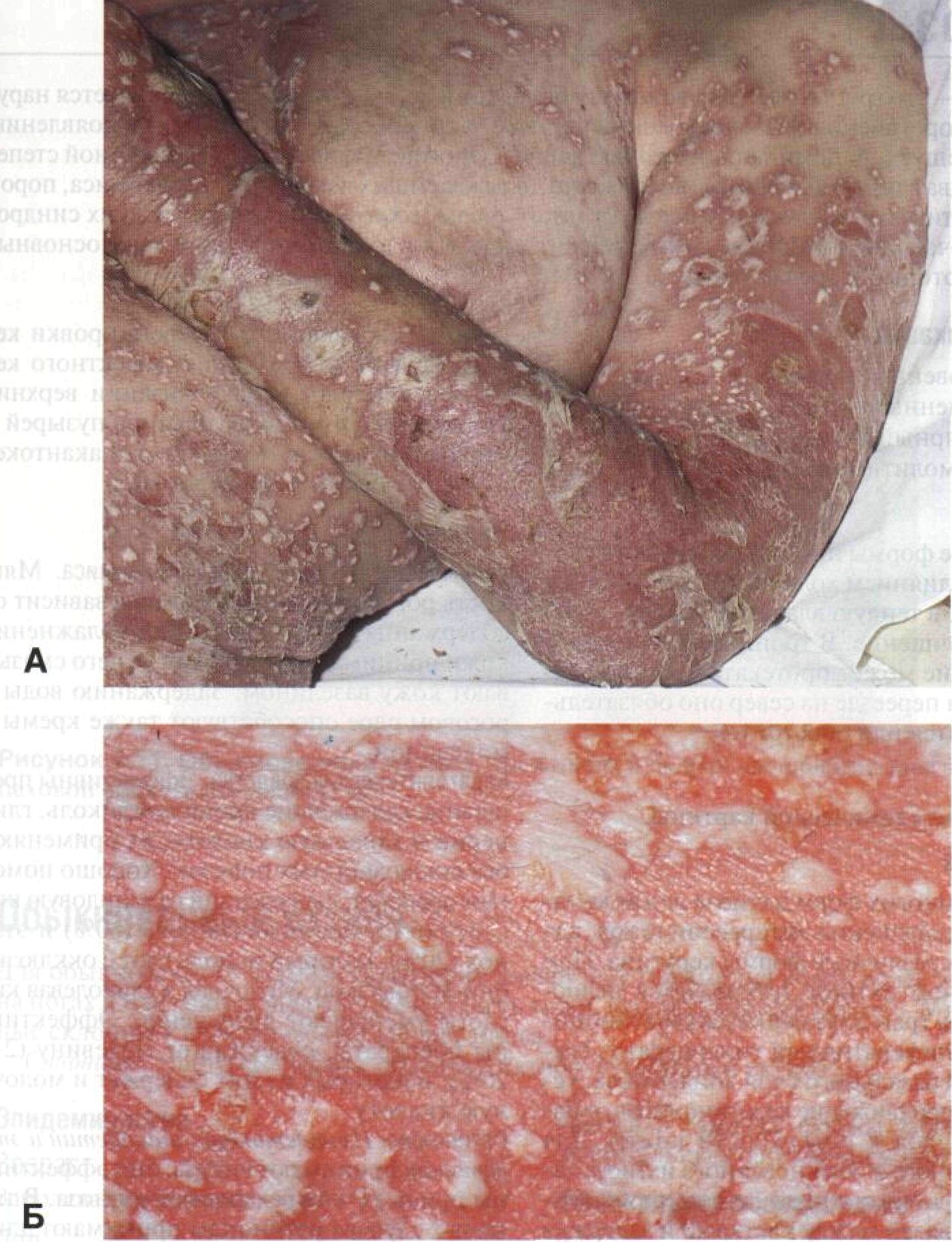
Физикальное исследование Общий вид Испуг, возбуждение, краснота создают впечатление интоксикации. Основные физиологические показатели Тахикардия, тахипноэ, возможна высокая температура тела. Кожа Элементы сыпи. Высыпания всегда развиваются в определенной последовательности. Сначала — яркая эритема, на ее фоне — точечные поверхностные пустулы, затем — слияние пустул и образование «гнойных озер» (рис. 4-10). При удалении покрышек «озер» образуются эрозии с влажной поверхностью, позже — корки. Расположение. Одиночные или сгруппированные элементы; иногда образуются кольца и дуги. Пустулы располагаются в промежутках между волосяными фолликулами. Локализация. Генерализованная сыпь. Тяжелое поражение сгибательных поверхностей суставов, наружных половых органов и пе-рианальной области. Волосы и ногти Ногти утолщаются, начинается онихолиз. Отслоение ногтевых пластинок происходит из-за подногтевых «гнойных озер». Спустя 2—3 мес после начала болезни может развиться телогеновая алопеция. Дифференциальный диагноз Пустулы и распространенная эритема Бактериемия и сепсис (для исключения необходим посев крови); герпес (везикулы имеют пупковидное вдавление в центре; методы дифференциальной диагностики — проба Цанка и выделение вируса в культуре клеток); лекарственная токсидермия (фуросе-мид, амоксициллин/клавуланат и другие препараты; в отличие от генерализованного пустулезного псориаза общее состояние нарушается в меньшей степени). Дополнительные исследования Патоморфология кожи Из-за миграции нейтрофилов из капилляров сосочкового слоя дермы в шиповатый слой эпидермиса образуются крупные спон-гиоформные пустулы Когоя. Нейтрофилы располагаются в межклеточном пространстве вперемешку с разрушенными и истонченными кератиноцитами; это и придает пустулам характерный «губчатый» вид. Посев Позволяет исключить стафилококковую инфекцию. Общий анализ крови Лейкоцитоз. Содержание нейтрофилов достигает 20 000 мюг1. Диагноз Клиническая картина — внезапное начало и характерная последовательность развития высыпаний. Для исключения бактериемии (в частности, вторичной стафилококковой инфекции) необходим посев крови. Патогенез Полагают, что лихорадка и лейкоцитоз обусловлены массивной инфильтрацией дермы нейтрофилами, которые высвобождают цитокины и другие медиаторы воспаления. Воспалительная реакция заканчивается некрозом кератиноцитов и лейкоцитов. Клиническое значение Больные генерализованным пустулезным псориазом часто попадают в инфекционные отделения больниц с подозрением на бактериемию и сепсис. Отрицательный результат посева крови снимает этот диагноз. Течение и прогноз Обострения и ремиссии могут следовать друг за другом на протяжении многих лет. Заболевание иногда трансформируется в обычный псориаз. Лечение Во время обострения необходима госпитализация. Лечение во многом сходно с лечением тяжелых ожогов: отдельная палата, постельный режим, инфузионная терапия, многократные посевы крови. Иногда высыпания довольно быстро разрешаются самостоятельно. Если в анамнезе есть сведения о спонтанной ремиссии, можно обойтись поддерживающим лечением. Если заболевание возникло впервые, не дожидаясь результатов посева крови, назначают антибиотики в/в. Назначение корти-костероидов внутрь допустимо только в остром периоде болезни. Ретиноиды Препараты выбора. Назначают внутрь эт-ретинат или ацитретин. Суточная доза — 0,5— 1,0 мг/кг. Улучшение обычно наступает быстро, но отмена ретиноидов приводит
Ихтиозы Ихтиозы — это группа наследственных заболеваний кожи, которая характеризуется нарушениями ороговения. Патологический процесс — гиперкератоз — приводит к появлению на коже чешуек, напоминающих рыбью чешую. Ороговение выражено в различной степени — от едва заметной шероховатости кожи до тяжелейших изменений эпидермиса, порой не совместимых с жизнью. Существует много форм ихтиоза и целый ряд редких синдромов, включающих ихтиоз как один из симптомов. Мы рассмотрим лишь четыре основные формы, которые встречаются чаще всего. Классификация • Обыкновенный ихтиоз. • Х-сцепленный ихтиоз. • Ламеллярный ихтиоз. • Эпидермолитический ихтиоз. Анамнез Все четыре формы ихтиоза обостряются зимой под влиянием холодного сухого воздуха. Летом, в теплую влажную погоду, отмечается улучшение. В тропическом климате заболевание может протекать бессимптомно, но при переезде на север оно обязательно проявится или обострится. Диагноз Достаточно клинической картины. Патогенез В основе многих форм ихтиоза лежат мутации либо нарушения экспрессии генов, кодирующих различные формы кератина. При ламеллярном ихтиозе наблюдается недостаточность трансглутаминазы кератиноцитов и пролиферативный гиперкератоз (гиперплазия базального слоя эпидермиса, ускоренное продвижение кератиноцитов от базального слоя к поверхности кожи). Для Х-сцепленного и обыкновенного ихтиоза характерен ретенционный гиперкератоз (упрочение связей между клетками и задержка отторжения роговых чешуек) и увеличение потерь воды через кожу. При Х-сцеплен-ном ихтиозе наблюдается недостаточность стеролсульфатазы. При эпидермолитическом ихтиозе нарушение дифференцировки кератиноцитов и продукция дефектного кератина приводят к вакуолизации верхних слоев эпидермиса, образованию пузырей и утолщению рогового слоя (это — акантоке-ратолитический гиперкератоз). Лечение Увлажнение рогового слоя эпидермиса. Мягкость рогового слоя эпидермиса зависит от содержания в нем воды. Для увлажнения кожи принимают ванны, после чего смазывают кожу вазелином. Задержанию воды в роговом слое способствуют также кремы с мочевиной. Кератолитические средства. Эффективны препараты, содержащие пропиленгликоль, глицерин и молочную кислоту; их применяют без окклюзионных повязок. Хорошо помогает препарат, содержащий салициловую кислоту (6%), пропиленгликоль (60%) и этанол (20%), который используют с окклюзионной повязкой. Молочная и гликолевая кислоты уменьшают шелушение. Эффективны препараты, содержащие мочевину (2— 20%), некоторые из них содержат и молочную кислоту. Ретиноиды. Изотретиноин, ацитретин иэт - ретинат принимают внутрь; они эффективны при всех четырех формах ихтиоза. В тяжелых случаях ретиноиды принимают длительно, время от времени делая перерывы. За больным постоянно наблюдают, чтобы вовремя выявить токсическое действие препарата.
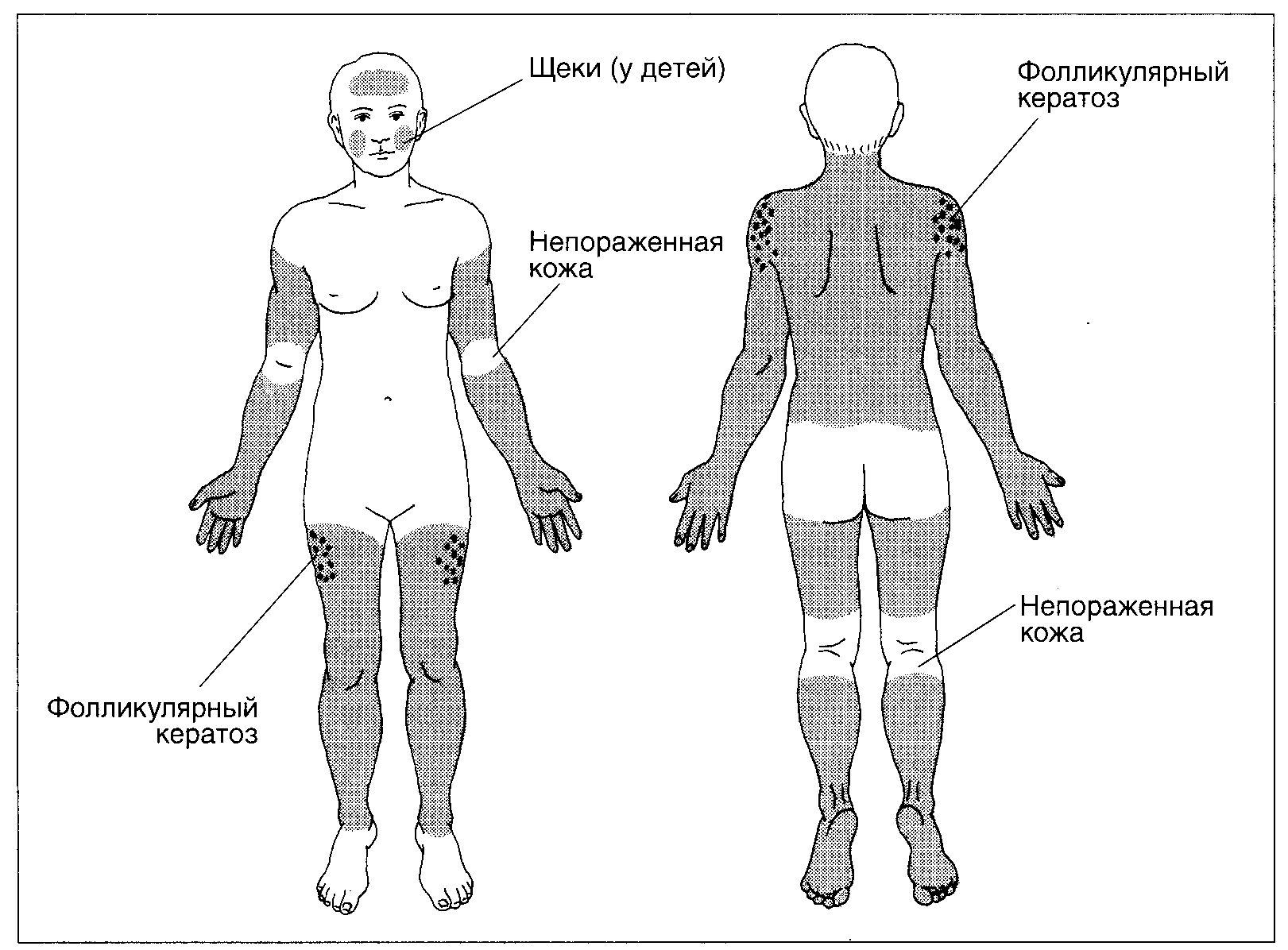
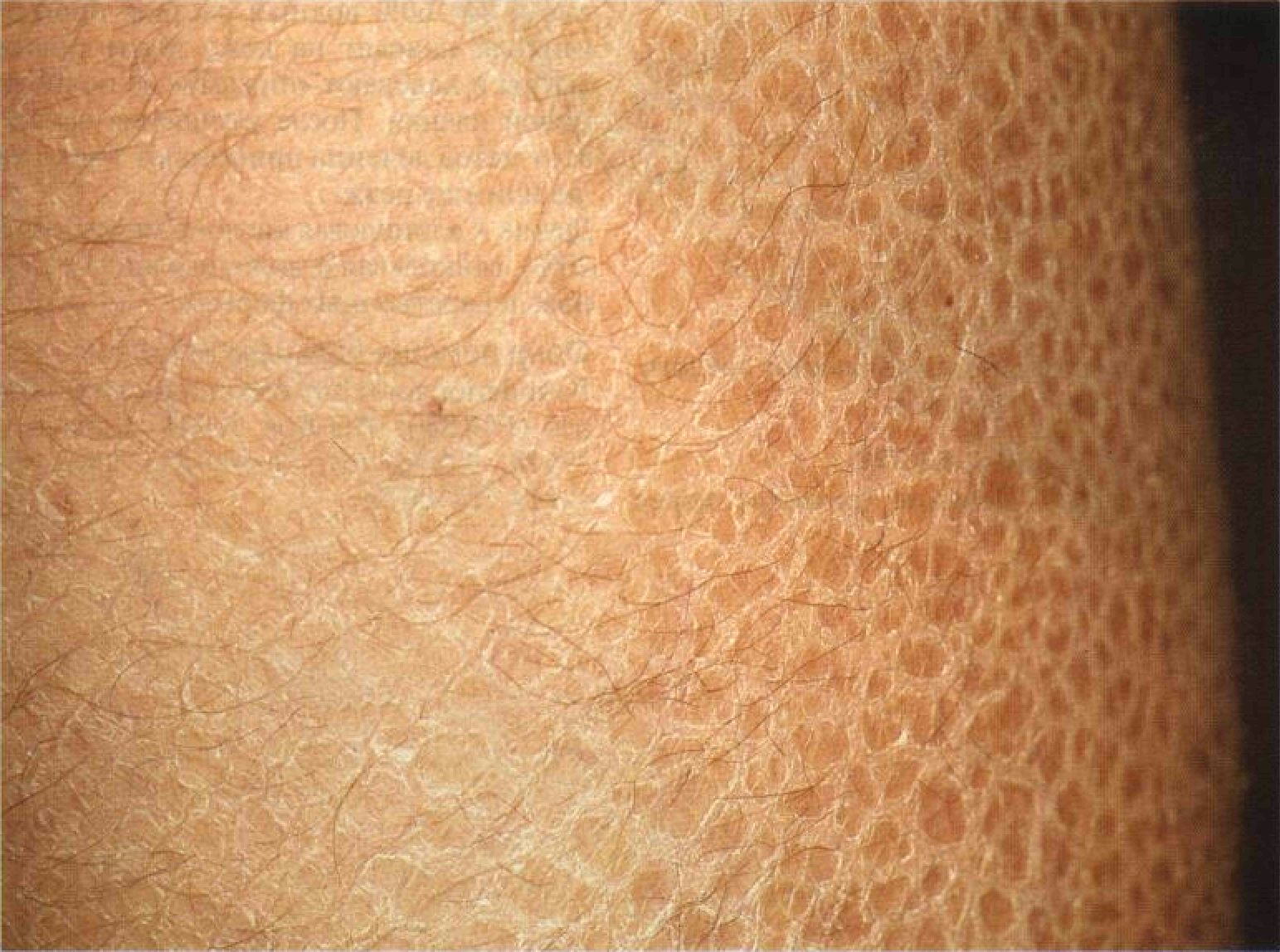
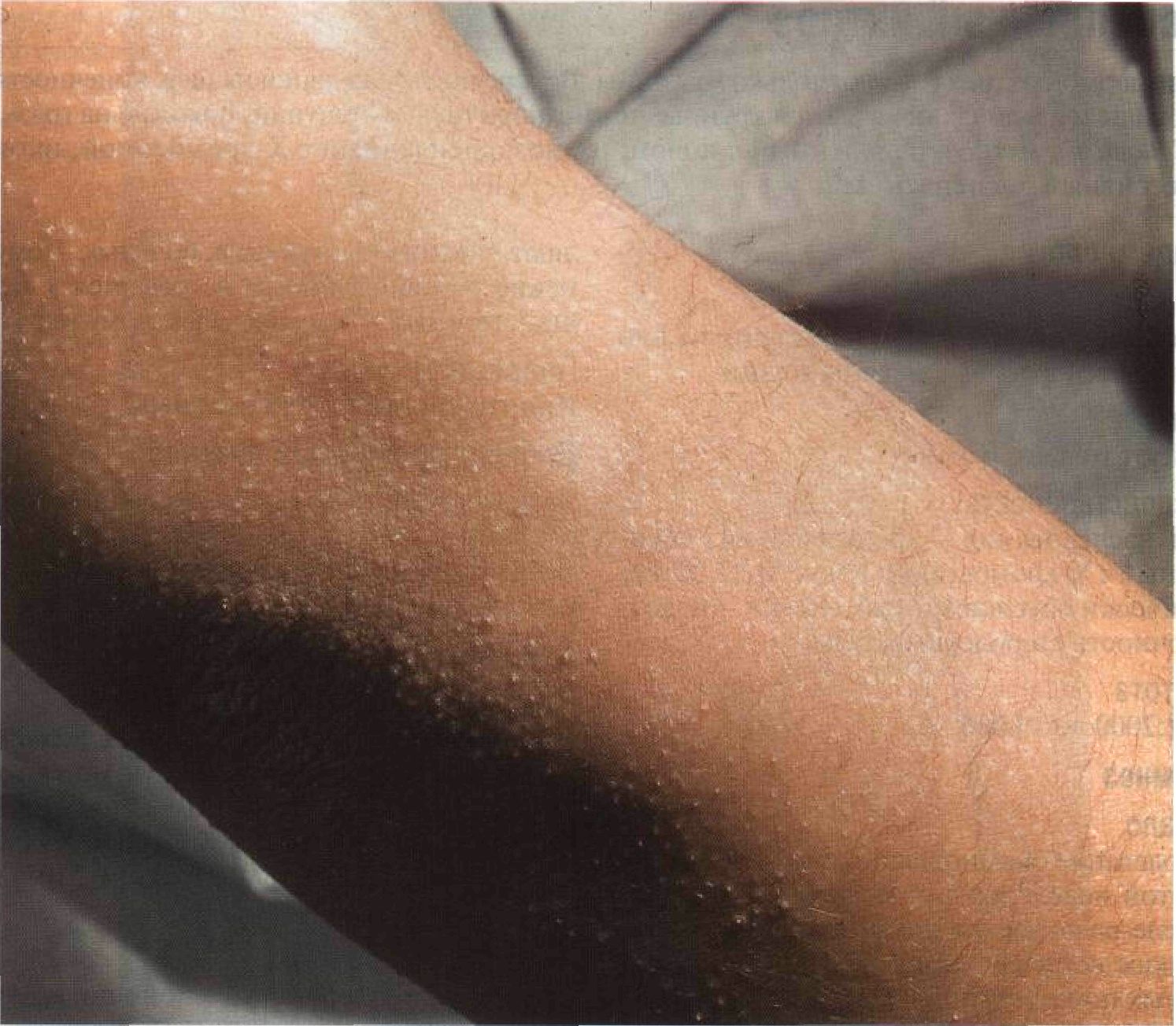
Рисунок 4-11. Обыкновенный ихтиоз. На животе и бедрах шелушение едва заметно, а в паховой области его вообще нет Обыкновенный ихтиоз Для обыкновенного ихтиоза характерно диффузное поражение кожи, более выраженное на ногах. Отмечаются шелушение и сухость кожи, фолликулярный кератоз. Многие больные склонны к аллергическим заболеваниям. Синонимы: ichthyosis vulgaris, обычный ихтиоз, вульгарный ихтиоз. Эпидемиология Возраст Заболевание начинается в 3—12 мес. Пол Мужчины и женщины болеют одинаково часто. Наследственность Тип наследования — аутосомно - доминант - ный. Анамнез Больные часто страдают аллергическими заболеваниями (диффузным нейродермитом, аллергическим ринитом, бронхиальной астмой). Зимой кожа становится суше, и зуд усиливается. В основном больных беспокоят косметические дефекты. Однако встре- чаются и тяжелые формы заболевания со значительным ороговением кожи. Физикальное исследование Кожа Элементы сыпи. Сухость кожи; муковидное, отрубевидное или мелкопластинчатое шелушение (рис. 4-11). Фолликулярный кератоз — ороговение устьев волосяных фолликулов (рис. 4-13). На ладонях и подошвах усилен кожный рисунок; изредка — керато-дермия. Более половины больных страдают также диффузным нейродермитом (см. гл. 3, «Диффузный нейродермит»). Цвет. Цвет кожи не изменен (в отличие от Х-сцепленного ихтиоза). Форма. На коже голеней чешуйки напоминают рыбью чешую (рис. 4-12). Локализация. Поражение генерализованное, более выражено на голенях, предплечьях и спине. Обычно не поражены: подмышечные впадины; локтевые и подколенные ямки; лицо, за исключением щек и лба; ягодицы; внутренняя поверхность бедер (схема III). У детей фолликулярный кератоз иногда наиболее выражен на щеках. Глаза Кератопатия (редко). Дифференциальный диагноз Сухая кожа и шелушение Сухость кожи, приобретенный ихтиоз (может быть паранеопластическим), лекарственная токсидермия (при лечении трипара-нолом, который в настоящее время снят с производства), Х-сцепленный ихтиоз, ла-меллярный ихтиоз, эпидермомикозы. Дополнительные исследования Патоморфология кожи Легкий гиперкератоз, истончение или отсутствие зернистого слоя эпидермиса, ба-зальный слой без изменений. Электронная микроскопия: мелкие незрелые гранулы ке-ратогиалина. Диагноз Обычно достаточно клинической картины. Обнаружение мелких незрелых гранул ке-ратогиалина при электронной микроскопии окончательно подтверждает диагноз. Патогенез Ретенционный гиперкератоз: упрочение связей между клетками и задержка отторжения роговых чешуек приводят к утолщению рогового слоя эпидермиса. Пролиферация ке-ратиноцитов не нарушена.
Схема III. Обыкновенный ихтиоз
Рисунок 4-12. Обыкновенный ихтиоз. Голени покрыты блестящими плотными чешуйками, напоминающими рыбью чешую. Патологический процесс — ретенционный гиперкератоз Течение и прогноз С возрастом состояние обычно улучшается. Кроме того, улучшение наступает летом и при смене климата на более теплый и влажный. Фолликулярный кератоз на щеках обычно проходит по мере роста ребенка. Лечение Смягчающие средства Существует множество смягчающих средств. Самое простое — вазелин. Кератолитические средства Пропиленгликоль. Лечение проводят перед сном. 44—60% водный раствор пропилен-гликоля наносят на кожу после принятия ванны и надевают «пижаму» из полиэтиленовой пленки. После улучшения состояния этот метод лечения применяют 1 раз в неделю или еще реже. Другие. Салициловая кислота, мочевина (10— 20%), гликолевая и молочная кислоты в разных лекарственных формах. Фонд помощи больным ихтиозом Foundation for Ichthyosis and Related Skin Types (FIRST), P.O.Box 20921, Raleigh, NC 27619, USA; тел.: 1-800-545-3286; факс: 1-919-781-0679.
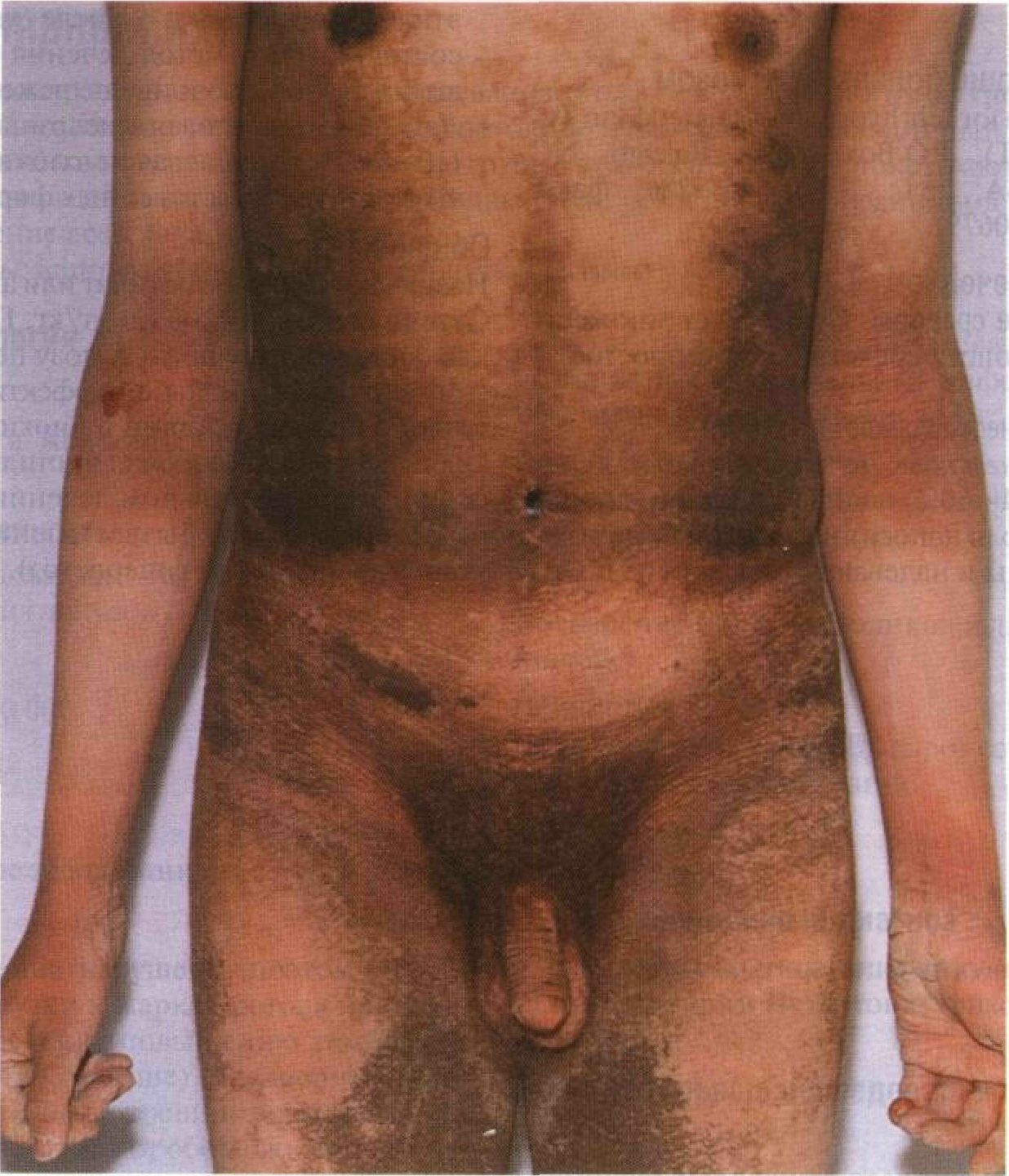
Рисунок 4-13. Фолликулярный кератоз. Если гиперкератоз локализуется в устьях волосяных фолликулов, на коже появляются маленькие роговые выросты. Чаще всего страдают плечи и бедра Х - сцепленный ихтиоз Этой формой ихтиоза болеют только мужчины. Вскоре после рождения на шее, конечностях, туловище и ягодицах появляются крупные темно-коричневые чешуйки, похожие на грязь. Синонимы: ихтиоз, сцепленный с полом; ихтиоз, сцепленный с Х-хромосомой; ихтиоз рецессивный Х-сцепленный. Эпидемиология Возраст Заболевание может быть врожденным или начинается в первые месяцы жизни. Пол Болеют только мужчины. Наследственность Тип наследования — рецессивный, сцепленный с Х-хромосомой; локус Хр22.32. Генетически обусловленный дефект — недостаточность стеролсульфатазы. Частота От 1:2000 до 1:6000. Анамнез Начало Заболевание обычно начинается на второй-шестой неделе жизни. На второй—третьей неделе развивается помутнение роговицы, которое встречается и у женщин, гетерозиготных по дефектному гену. Жалобы Ощущение дискомфорта из-за сухости кожи. Косметический дефект — темно-коричневые чешуйки на шее, ушных раковинах, голове и руках. Помутнение роговицы обычно протекает бессимптомно. Гипогонадизм. Физикальное исследование Кожа Элементы сыпи. Крупные чешуйки, плотно прилегающие к коже (рис. 4-14 и 4-15); му-ковидное шелушение нехарактерно. Цвет. Темно-коричневый, напоминающий грязь. Локализация. Задняя поверхность шеи, наружная поверхность предплечий, локтевые и подколенные ямки, туловище. В кожных складках высыпаний меньше. Ладони, подошвы и лицо не поражены. Отсутствует и фолликулярный кератоз. Глаза Помутнение роговицы (очаг расположен в строме, по форме напоминает запятую) выяв- ляют у половины взрослых больных. Помутнение роговицы иногда встречается у женщин, гетерозиготных по дефектному гену. Половые органы Крипторхизм — у 20% больных. Дифференциальный диагноз Ламеллярный ихтиоз; обыкновенный ихтиоз; эпидермолитический ихтиоз; наследственные синдромы, включающие ихтиоз как один из симптомов. Дополнительные исследования Биохимический анализ крови Определение уровня сульфата холестерина в крови. Для проведения анализа можно обратиться к Cedric H. L. Shackleton, Ph.D., D.Sc, Children's Hospital Oakland, CA94609, USA; тел.: 1-510-428-3604; факс: 1-510-428-3608. Патоморфология кожи Гиперкератоз; зернистый слой эпидермиса не изменен. Диагноз Клиническая картина и семейный анамнез. Пренатальная диагностика Амниоцентез и исследование ворсин хориона позволяют выявить недостаточность стеролсульфатазы. Патогенез Из-за недостаточности стеролсульфатазы развивается ретенционный гиперкератоз: упрочение связей между клетками и задержка отторжения роговых чешуек. Пролиферация кератиноцитов не нарушена. Течение и прогноз В отличие от обыкновенного ихтиоза состояние с возрастом не улучшается. Заболевание обостряется зимой и при смене климата на более холодный. Из-за недостаточности плацентарной стеролсульфатазы рождение больного ребенка обычно сопровождается слабостью родовой деятельности.
Рисунок 4-14. Х - сцепленный ихтиоз. Чешуйки крупные и темные, почти черные. В отличие от обыкновенного ихтиоза сильнее поражены сгибательные поверхности конечностей и не поражены ладони и стопы. Фолликулярного кератоза нет
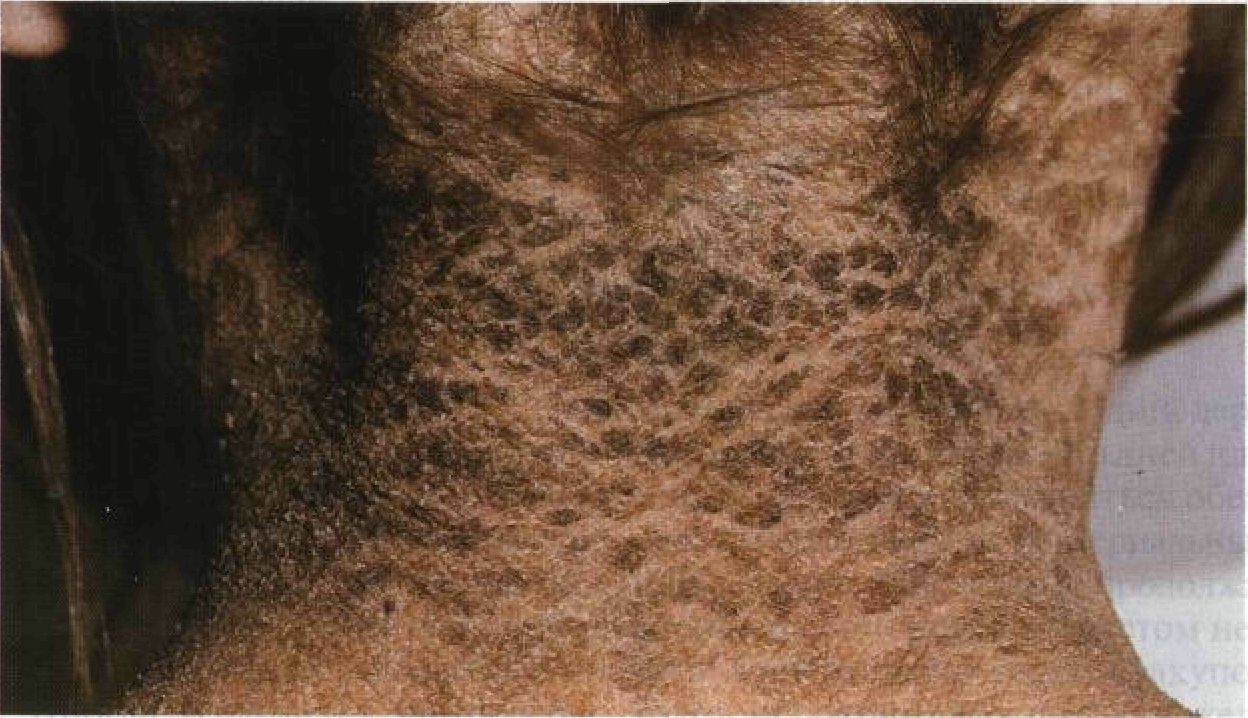
Рисунок 4-15. Х - сцепленный ихтиоз. Шея, покрытая крупными темными чешуйками, выглядит грязной и давно не мытой Лечение Фонд помощи больным ихтиозом Foundation for Ichthyosis and Related Skin Types (FIRST), P.O.Box 20921, Raleigh, NC 27619, USA; тел.: 1-800-545-3286; факс: 1-919-781-0679. Местное лечение Смягчающие средства. Существует множество смягчающих средств. Самое простое — вазелин. Кератолитические средства • Пропиленгликоль. Лечение проводят перед сном. 44—60% водный раствор пропи-ленгликоля наносят на кожу после принятия ванны и надевают «пижаму» из поли- этиленовой пленки. После улучшения состояния этот метод лечения применяют 1 раз в неделю или еще реже. • Другие. Салициловая кислота, мочевина (10—20%), гликолевая и молочная кислоты в разных лекарственных формах. Общее лечение Назначают внутрь этретинат или ацитретин. Суточная доза — 0,5—1,0 мг/кг. После того как состояние улучшится, дозу постепенно снижают до минимальной эффективной. Регулярно проводят общий и биохимический анализы крови (включая липидный профиль), а при длительном лечении — еще и рентгенографию (обызвествление мягких тканей, диффузный гиперостоз). Ламеллярный ихтиоз Ламеллярный ихтиоз — врожденное заболевание. Кожа новорожденного обычно покрыта пленкой, напоминающей коллодий (это состояние известно как коллодийный плод). Со временем пленка превращается в крупные грубые чешуйки, которые покрывают все тело, включая кожные складки, ладони и подошвы. Тело остается замурованным в этот панцирь в течение всей жизни. '"''' Синонимы: ichthyosis lamellaris, пластинчатый ихтиоз. ~•-зН Эпидемиология Пол Мужчины и женщины болеют одинаково часто. Наследственность Тип наследования — аутосомно-рецессив- ный; один из локусов — 14qll. Частота Менее 1:300 000. Анамнез Возраст Врожденное заболевание. Жалобы Потоотделение нарушено, поэтому физические нагрузки и жаркая погода приводят к гиперпирексии (повышению температуры тела до 41°С и выше). Чрезмерные потери жидкости из-за трещин в роговом слое эпидермиса вызывают обезвоживание. У детей из-за ускоренного обновления клеток эпидермиса увеличены потребности в питательных веществах. Трещины на ладонях и подошвах причиняют боль. Физикальное исследование Кожа Элементы сыпи • Новорожденные. Коллодийный плод (см. с. ПО и рис. 4-20). Ребенок весь покрыт прозрачной пленкой, напоминающей коллодий. Через несколько недель пленка превращается в крупные чешуйки. Выворот век, выворот губ, эритродермия. • Дети и взрослые. Все тело покрыто крупными толстыми чешуйками, напоминающими пергамент (рис. 4-16). Чешуйки трескаются, и появляется рисунок, похожий на мозаику или черепицу (рис. 4-17). На ладонях и подошвах — кератодермия и трещины. Иногда развивается эритродермия. Над суставами возможны бородав- чатые разрастания эпидермиса. Нередки вторичные бактериальные инфекции. Локализация. Поражена вся кожа. Волосы Скованы чешуйками. Частые инфекции ведут к рубцовой алопеции. Ногти Воспаление ногтевых валиков и дистрофия ногтей. Слизистые Обычно не поражены. Выворот век способствует развитию инфекций. Глаза Выворот век. Дифференциальный диагноз Х-сцепленный ихтиоз, эпидермолитический ихтиоз, синдром Нетертона, трихотиодист-рофия. Дополнительные исследования Посев Позволяет исключить вторичные бактериальные инфекции и сепсис, особенно у новорожденных. Патоморфология кожи Гиперкератоз, зернистый слой эпидермиса не изменен или слегка утолщен, акантоз. Патогенез Пролиферативный гиперкератоз — гиперплазия базального слоя эпидермиса, ускоренное продвижение кератиноцитов от базального слоя к поверхности кожи. Течение и прогноз Пленка, похожая на коллодий, держится на новорожденном несколько дней или недель. В этот период могут развиться обезвоживание, гипернатриемия, бактериальные инфекции и сепсис. Заболевание продолжается всю жизнь, и состояние с возрастом не улучшается. Гиперкератоз ведет к закупорке протоков мерокриновых потовых желез, из-за чего нарушается потоотделение. Лечение Фонд помощи больным ихтиозом Foundation for Ichthyosis and Related Skin Types (FIRST), P.O.Box 20921, Raleigh, NC 27619, USA; тел.: 1-800-545-3286; факс: 1-919-781-0679. Новорожденные
|
|||||||||
|
Последнее изменение этой страницы: 2022-09-03; просмотров: 56; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 3.20.221.109 (0.217 с.) |