Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь FAQ Написать работу КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Обязанности персонала родильного блокаСодержание книги
Поиск на нашем сайте
Введение
Понятие нормальных родов является предметом многочисленных дискуссий, продолжающихся уже много лет. В течение последних нескольких десятилетий было предложено множество методов диагностики, профилактики и лечения различных состояний во время беременности. Главная цель этих вмешательств – улучшить результат, то есть сделать беременность и роды более безопасными для матери и ребенка. И, безусловно, во многом эта цель была достигнута. Особенно в развитых странах, где уровни материнской и перинатальной смертности резко снизились, достигнув показателей менее 10 на 100 000 родов для материнской смертности и менее 1 на 1000 рожденных для перинатальной смертности. Но чем больше роды превращались в «медицинскую процедуру» с соответствующим отношением к женщине и ребенку (как к пациентам), тем больше возникало сомнений у профессионалов, что такой подход к нормальным, физиологическим процессам – беременности и родам – логичен. Кроме того, с внедрением в повседневную жизнь акушеров-практиков доказательной медицины стало понятно, что большинство вмешательств оказалось, по меньшей мере, неэффективным, а во многих случаях – вредным и даже небезопасным. Как же определить ту часть женщин, когда вмешательство специалиста, скорее всего, будет необходимо и полезно? Может быть, во всех остальных случаях лучшие результаты получит правильно обученная акушерка? Исследования, проведенные по инициативе ВОЗ в 80-90-х годах XX столетия в странах с различными системами здравоохранения и относящимися к различным категориям по уровню развития, показали, что примерно 70-80% беременностей и родов могут быть отнесены к беременностям и родам низкого риска [1]. С другой стороны попытки заранее (при постановке на учет, во время беременности или в начале родов при поступлении в стационар) распределить женщин по группам риска, используя при этом бальную систему оценки факторов перинатального риска, не увенчались успехом. Часто необоснованно беременных относят в группу высокого риска, а, следовательно, в большинстве случаев, подвергают их необоснованным вмешательствам. При этом более 75% женщин из группы высокого риска рожают абсолютно нормально. Может быть, не лишено смысла предложение относиться ко всем беременностям и родам изначально как к нормальным, не исключая при этом возможности возникновения любых осложнений? В этом случае профессионалам рекомендуется максимально внимательно относиться ко всем беременным, консультировать их самих и их семьи, помогая создавать наиболее благоприятную, спокойную обстановку как во время беременности, так и во время родов, но быть готовыми своевременно оказать помощь в полном объеме при возникновении любых осложнений. Данный протокол предлагает объем и порядок действий персонала родильного отделения, который, с одной стороны уменьшит необоснованно частые вмешательства в процесс родов, а, с другой стороны, обеспечит максимальную безопасность для матери и ребенка. Женщине и ее семье должно предоставляться право выбора родильного отделения, если беременность протекала без осложнений, и нет каких-либо особых показаний для госпитализации в стационар более высокого уровня оказания помощи. Желательна дородовая групповая или индивидуальная консультация врача или акушерки выбранного семьей родильного отделения. Также желательно составление плана родов, в котором были бы письменно оговорены основные пожелания женщины и ее семьи на время родов и послеродового периода, в том числе вопросы присутствия помощников, методы обезболивания, в том числе медикаментозные, принципы оказания помощи новорожденному и т.д. Возможно, составление подобного плана родов непосредственно при поступлении в стационар акушеркой, которая будет оказывать помощь семье. Определение Нормальные роды - это роды одним плодом в сроке 37-42 недели гестации, которые начались спонтанно, низкого риска на начало, и оставшиеся таковыми на всем протяжении родов, при которых ребенок родился спонтанно в головном предлежании. После родов родильница и новорожденный находятся в удовлетворительном состоянии [1]. Однако если у женщины из группы высокого риска роды протекают без осложнений, то они так же могут быть отнесены к тем, к кому применимы рекомендации этого протокола. Основная цель оказания помощи во время нормальных родов – обеспечить безопасность для женщины и ребенка во время родов при минимально возможном вмешательстве в физиологический процесс. Обязанности персонала родильного блока · оказывать максимальную поддержку беременной и членам ее семьи во время родов и послеродовом периоде; · внимательно наблюдать за течением родового процесса, состоянием плода и новорожденного после родов, оценивать факторы риска и как можно раньше выявлять осложнения; · производить вмешательства, такие как ранняя амниотомия, эпизиотомия и т.п., только по строгим показаниям [3]; · своевременно переводить роженицу на более высокий уровень при оценке риска родов как высокий для данного учреждения или возникновения осложнений уже во время родового процесса, требующие такого перевода.
Приемное отделение
Приемное отделение должно иметь помещение, в котором в полной мере может быть соблюдена конфиденциальность во время приема в отделение. При сборе анамнеза и заполнении необходимой медицинской документации, в нем не должны находиться посторонние люди, в том числе незанятый непосредственно в приеме пациентки медицинский персонал. Желательно, организовать в акушерском стационаре специальную палату или другое помещение, где могли бы наблюдаться женщины с предвестниками родов [27].
Объективные признаки начала родов · структурные изменения шейки матки; · сокращения матки с определенной регулярностью (во время активной фазы не менее 3-х за 10 мин);
Поступающую на роды женщину принимает дежурная акушерка приемного отделения, которая должна: · познакомить с основными принципами ведения родов в отделении; · предложить участвовать в родах любому человеку, или нескольким, по выбору самой женщины, после проведения осмотра сопровождающего акушеркой на наличие признаков ОРВИ и других инфекционных, опасных для окружающих заболеваний. Наличие явных признаков инфекции может быть поводом для отказа в участии в родах с обязательным разъяснением причины. Никакое дополнительное обследование не требуются; · предложить выбор: свою или чистую больничную одежду и бахилы для сопровождающих, если они не имеют своей сменной обуви или их одежда не удобная и не очень чистая; · предложить выбор: свою или чистую больничную одежду пациентке, если она не имеет своей сменной одежды и обуви; · предложить пациентке принять душ; · измерить температуру тела, пульс, АД, провести общий акушерский осмотр; · заполнить историю родов. При этом рутинно не проводится: · специальная обработка ногтевых фаланг на руках и ногах, сосков молочных желез, не подстригаются ногти; · очистительная клизма (и не предлагается). Показания – отсутствие стула в течение 3-4 дней или желание пациентки [5]; · бритье лобка и промежности [4].
После оформления документации акушерка приемного отделения должна лично проводить семью в родовой блок до палаты, в которой она будет находиться во время родов. Акушерка приемного отделения должна познакомить семью с дежурной акушеркой родового блока.
Родовой блок
Родовая палата должна быть одноместной. Для соблюдения конфиденциальности двери в родовую должны быть постоянно закрыты. При входе в родовую палату медицинский персонал должен постучать и спросить разрешение войти. Посещение родовой палаты любыми другими медицинским работниками, непосредственно не занятыми в уходе, должен быть максимально ограничено неотложной необходимостью.
Желательно, что бы родовая палата имела вид максимально приближенный к домашнему В родовой палате должны быть: · родовая кровать-трансформер (допускается функциональная с возможностью изменения положения головного конца), кровать Рахманова не обязательна; · оборудованное место для реанимации новорожденного с пеленальным столиком с подогревом и доступом к кислороду, Апгар-таймером, электронным термометром для измерения температуры тела ребенка; · обязательно наличие термометра для измерения температуры в помещении, которая должна быть не ниже 25°С; · в родовом блоке желательно иметь душевые кабины и ванны для пациенток, место для отдыха женщины и сопровождающих ее лиц: кресло, стулья, столик, тумбочку, настольную лампу или ночник, музыкальный центр, а также коврик, гимнастический мяч, надувные кресла, шведскую стенку и другие предметы для релаксации во время родов; · на окнах шторы или жалюзи;
Наблюдение за родовым процессом возлагается, в основном, на акушерку родового блока, которая должна находиться непосредственно с пациенткой не менее 50% всего времени ее пребывания в родовом блоке: · в 1-м периоде – периодически (каждые 15-30 мин); · в конце 1-го периода и во 2-м периоде – постоянно; · в 3-м периоде - периодически.
Женщина должна иметь возможность экстренного вызова персонала. Наблюдение за родами включает в себя: · выслушивание сердцебиения плода (норма – 110-160 уд/мин); - в первый период родов – каждые 15-30 мин в течение одной полной минуты после окончания схватки; - во время потуг – каждые 5 мин или после каждой потуги; - рутинное применение КТГ всем роженицам не оправдано, особенно в группе родов низкого риска, так как имеет высокий процент ложноположительных результатов, а, следовательно, увеличивает частоту вмешательств, в том числе оперативных родов; · влагалищное исследование для оценки динамики родов в активную фазу производится каждые 4 часа, более частый осмотр по показаниям – родостимуляция окситоцином, излитие околоплодных вод, перед медикаментозным обезболиванием и т.п. (Примечание: средняя скорость раскрытия шейки матки – 1 см/час, минимально приемлемый показатель – 0,5 см/час); · оценка схваток: норма в активную фазу – 3-4 схватки за 10 мин, продолжительностью более 40-50 сек; · измерение пульса – каждые 30 мин; · АД – каждые 4 часа (исключая особые случаи, например, хроническую гипертензию); · температура тела – каждые 4 часа; · частота и объем мочеиспускания – самоконтроль женщины (необходимо предлагать чаще посещать туалет);
Роды ведутся по партограмме, которую заполняет акушерка. Влагалищное исследование может проводиться как акушеркой, так и врачом, в последнем случае раскрытие шейки матки и положение головки на партограмме заполняется со слов врача (правила заполнения партограммы изложены в приложении №3).
На протяжении всего периода родов медицинские работники должны оказывать полноценную эмоциональную, психологическую и физическую помощь женщине и ее семье.
Еда и питье Нет никаких данных для запрещения или ограничения, как в приеме жидкости, так и легкой пищи (йогурт, яблоко, банан, шоколад, бутерброд и др.)[30]. Риск синдрома кислотной аспирации (Мендельсона) связан, прежде всего, с общим наркозом и может быть предупрежден как уменьшением частоты вмешательств, требующих общей анестезии, в том числе кесаревых сечений, увеличением доли проводниковых методов анестезии, так строгим соблюдением протокола анестезиологического пособия.
Родовая боль Подавляющее большинство женщин испытывают болевые ощущения во время родов. Общее впечатление от родов во многом зависит от интенсивности болей. Безусловно, чаще всего выраженный болевой синдром сопутствует родам, осложнившимся аномалией родовой деятельности, потребовавшими родостимуляции или вызванные искусственно изначально. Но и нормальные роды также сопровождаются болями[18,19].
Помочь роженице справиться с болевыми ощущениями – одна из основных задач медицинского персонала во время родов.
Уменьшение болевых ощущений может быть достигнуто применением медикаментозных методов обезболивания, но гораздо важнее (и безопаснее) использовать немедикаментозные методы, такие как: · максимальная психологическая поддержка женщины и ее семьи [11,12,21,22]; · информирование пациентки и ее сопровождающих о родах в максимально необходимом для них объеме. Информация должна быть правдивой с обсуждением как положительных, так и отрицательных моментов того или иного вмешательства или метода, применяемого при оказании помощи; · свободный выбор позиции во время 1 и 2-го периодов родов [6,7]; · вертикальные положения тела во время схваток (исключая случаи излития вод при не полностью прижатой головке) или положение на боку. Медицинские работники должны поощрять пациентку принимать такие положения; · массаж; · специальное дыхание в сочетании с релаксацией; · душ и ванна [24,25]; · музыка; · ароматерапия; · чередование тепла и холода; · акупунктура [10].
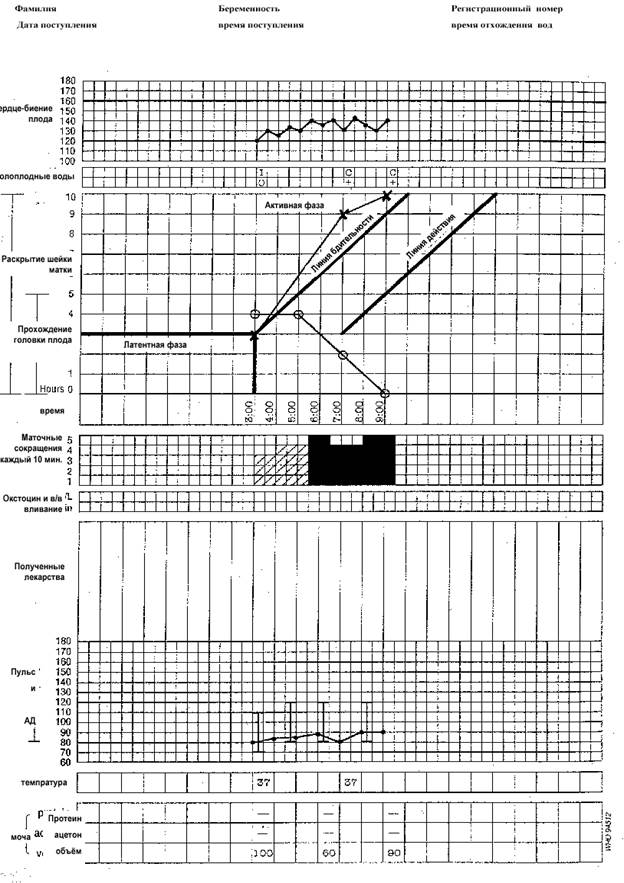
Все методы немедикаментозного обезболивания родов имеют мало доказательств эффективности. Скорее всего, главная их ценность – отвлечение женщины, улучшение ее восприятия родов как радостного и очень важного события, и они, по крайней мере, не вредны [13,14,20]. ПАРТОГРАММА Может быть единственным документом наблюдения за течением нормальных родов. Заводится при поступлении в стационар пациентки с установленным диагнозом: Роды. Правила заполнения Информация о пациентке: полное имя, количество беременностей и родов, номер истории родов, дата и время поступления в родовой блок, время излития околоплодных вод. Частота сердечных сокращений плода: фиксируется каждые полчаса (выслушивается каждые 15 минут) - отмечается точкой – · Околоплодные воды: цвет амниотической жидкости отмечается при каждом вагинальном обследовании: I – плодный пузырь цел С – околоплодные воды светлые, чистые М – воды с меконием (любая интенсивность окраски) B – примесь крови в водах A – отсутствие вод/выделений Конфигурация головки: 0 – конфигурации нет + – швы легко разъединяются ++ – швы находят друг на друга, но разъединяются при надавливании +++ – швы находят друг на друга и не разделяются Раскрытие шейки матки: оценивается при каждом влагалищном исследовании и отмечается крестиком (´). Линия бдительности: линия должна начинаться от точки раскрытия шейки на 3 см и продолжаться до точки полного раскрытия с шагом 1 см в час. Линия действия: проходит параллельно линии бдительности, отступя на 4 часа вправо. Опускание головки: оценку прохождения головки следует проводить путем сначала абдоминального обследования и лишь затем вагинального: 5/5 – головка на 5 пальцев выше лона – над входом в малый таз 4/5 – на 4 пальца выше лона – прижата ко входу в малый таз 3/5 – на 3 пальца выше лона – прощупывается большая часть головки над лоном 2/5 – на 2 пальца выше лона – над лоном прощупывается меньшая часть головки 1/5 – головка в полости малого таза Время: отмечается слева от линии. Для удобства заполнения лучше записывать числом кратным 30 мин. Например, 13.00 или 13.30. Сокращения матки:наряду с раскрытием шейки матки и продвижением головки плода сокращения матки (схватки) служат четким показателем родовой деятельности. Периодичность схваток откладывается по оси времени. Каждая клеточка означает одно сокращение. Различная интенсивность штриховки отражает интенсивность схваток. На партограмме принято использовать следующие три вида штриховки:
Окситоцин: при назначении записывается его количество/концентрация и вводимая доза в минуту (в каплях или ЕД) каждые 30 минут. Назначения лекарств: фиксируются любые дополнительные назначения лекарств. Пульс: каждые 30 минут отмечается точкой - · Артериальное давление: фиксируется каждые 4 часа и отмечается линией посередине соответствующей клеточки. Температура тела: фиксируется каждые 4 часа. Протеин, ацетон и количество мочи: записывается при каждом мочеиспускании.
Пример заполненной партограммы
Приложение №4
Рождение ребенка Ваша акушерка (медсестра) поможет Вам найти различные удобные позиции (положения) во втором (потужном) периоде родов. Какие из нижеследующих моментов Вы бы хотели попробовать: – вертикальное (прямое) положение во время родов – на боку – нехочу использовать акушерское кресло (стол Рахманова) – другие ____________________________________________
После рождение моего ребёнка, мне хотелось бы: – чтобы ______________________________перерезал пуповину – положили ребёнка мне на живот сразу после рождения – завернули в одеяло прежде, чем передать его мне – чтобы ребенку надели собственную шапочку и носочки – что бы в первый раз запеленали моего ребенка – чтобы сняли видео или сделали фотографии во время родов – другое _______________________________________________
Приложение №5
Введение
Беременность и роды являются очень важными событиями в жизни семьи. Это волнительный и ответственный момент. Каждая женщина все 9 месяцев думает о предстоящих родах, неоднократно представляя различные сценарии события. И, конечно же, все надеются на благополучный исход. Нельзя не сказать о страхе боли. Боль и роды, по мнению многих, неразрывны. Часто интенсивность родовой боли является основной составляющей для оценки родов самой пациенткой, чувства удовлетворенности и желания повторить этот опыт. Ни про одни роды нельзя сказать, что они были полностью безболезненными, но выраженность болевого синдрома во многом зависит от подготовленности женщины, атмосферы родильного отделения, условий, созданных в родовой палате и отношения медицинских работников к самой роженице. Так же важно и ощущение спокойствия и уверенности, которое может дать постоянное присутствие близкого человека. Но только этого бывает недостаточно. В настоящее время известны многочисленные методы немедикаментозного обезболивания родов, которым и представлены в данных рекомендациях. Чаще всего этих простых, дешевых, безвредных методов, как для матери, так и для плода, бывает достаточно. В случае недостаточности обезболивающего эффекта необходимо применение одного из методов медикаментозного обезболивания, таких как: эпидуральная анестезия, наркотические анальгетики и ингаляции закиси азота.
Изменения положения тела
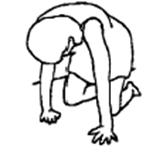
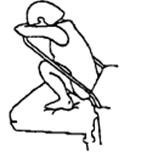
Во многих случаях многие женщины отмечают уменьшение болевого синдрома при определенном положении тела и сами интенсивно ищут его в процессе родов. если предоставить право выбора за самой пациенткой - подавляющее большинство выберет один из вариантов вертикального положения.
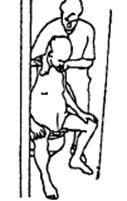
Примеры различных положений в родах
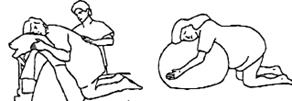
Противодавление
Длительное надавливание в одной точке кулаком или опорной частью ладони, деревянным или пластмассовым валиком, твердым мячом и т.д. Роженица сама определяет то место, где ей больше всего нужно надавливание, и силу, с которой помощник это давление должен производить. Чтобы помочь ей удержать равновесие, вторая рука партнера помещается спереди над бедренной костью (передней верхней подвздошной остью), чтобы компенсировать давление на спину. Партнер отдыхает между схватками.
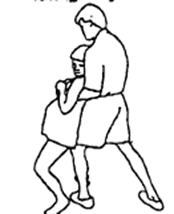
Коленное надавливание Женщина сидит ровно на стуле с хорошей опорой низа спины, ее колени расставлены врозь приблизительно на десять сантиметров, ступни опираются на пол. Ее партнер стоит на коленях перед ней и охватывает своими ладонями каждое из колен. Опорная часть ладони находится поверх большеберцовой кости. Партнер длительно надавливает на колени прямо назад в сторону тазобедренных суставов роженицы, наклоняясь в ее сторону в течение всей схватки. Коленное надавливание так же можно производить, когда женщина на боку. Ее верхнее бедро и колено должны быть согнуты под углом 90o. Один помощник надавливает на ее крестец, а другой в это время охватывает ее колено своей ладонью и наклоняется так, чтобы колено надавливалось прямо в сторону спины к тазобедренному суставу. Проверкой того, стоит или нет выполнять данную методику, является реакция женщины. Если эта методика успокаивает, то ее следует применять. Если же нет, то ее стоит модифицировать (другая точка, различное надавливание) или отказаться совсем.
Поглаживание и массаж Использование физического прикосновения в различных формах посылает снижающие боль импульсы: ободряющее похлопывание, поглаживание волос или щеки полным любви движением, крепкое объятие, удерживание руки, либо более формальные, целевые массажные методики – все они сообщают получаемому их человеку о любви, комфортности, желанию быть с нею и помочь ей. Поэтому так важно присутствие родных и близких роженице людей рядом постоянно во время родов. В родовой палате применимы все виды массажа: мягкое и крепкое поглаживание, мнущие движения, глубокое круговое надавливание, потирание, использование кончиков пальцев, всей ладони и различных приспособлений, которые катают, вибрируют или оказывают давление. Один из разновидностей массажа, массаж рук, легко применим, и почти всегда приветствуется роженицами. Сюда следует включать мнущие движения, давление и потирание всей руки, от кисти до плеча, особенно у тех, кто сжимает кулаки во время схваток. Массаж стимулирует ряд сенсорных рецепторов на коже и в более глубоких тканях, тем самым, препятствуя ощущению боли.
Акупунктура и акупрессура Это древняя восточная целительная методика, она состоит из введения специальных игл или надавливания пальцами либо глубокого массажа в традиционных точках акупунктуры, расположенных вдоль меридианов тела или же по линиям потоков энергии. Врачи – практики добиваются снижения боли при родах и усиления схваток. Две точки: «хей-гу» и 6-ая селезеночная точка, если их стимулировать, усиливает схватки без нарастания боли. Точка «хей-гу» находится на тыльной стороне ладони, в углублении, где сходятся пястные кости большого и указательного пальцев. Шестая селезеночная точка расположена на большеберцовой кости на ширине 4-х пальцев выше средней лодыжки (внутренней таранной кости). Точку на большеберцовой кости следует нажимать вперед по диагонали. Эта точка очень чувствительна. Крепкое нажатие пальцем проводится в течение 10-60 секунд, затем ее отпускают на такое же количество времени. Эту процедуру следует повторять до 6 раз. Схватки за этот период времени должны усилиться. Но необходимо быть осторожными: эти акупрессурные точки не следует стимулировать во время беременности, а лишь в тех случаях, когда желательны частые сокращения матки.
Ароматерапия Методика заключается в применении различных натуральных масел, таких как лавандовое, розовое, ромашковое или шалфейное. Их можно применять в качестве массажного масла, ароматических ванн или ножных ванночек, в виде ароматических свечей, их можно наносить на ладонь или лоб роженицы, а также прикладывать к лицу в виде горячей ароматической салфетки. Все виды масел снимают стресс и напряжение, причем не только у пациенток, но и у медицинского персонала.
Музыка Любая музыка по желанию роженицы, но чаще тихая, успокаивающая может применяться для дополнительной релаксации. Музыка создает особую атмосферу в родильном зале, позволяя установить ритмичное дыхание, помогая в ритмичном массаже. Кроме того, улучшает эмоциональное состояние, как медицинского персонала, так и помощников в родах.
Список рекомендуемой литературы
1. Care in Normal Birth: a practical guide, WHO/FRH/MSM/96.24. 2. Topical umbilical cord care at birth. Zupan J, Garner P, Omari AAA. The Cochrane Database of Systematic Reviews 2004, Issue 3. Art. No.: CD001057.pub2. DOI: 10.1002/14651858. CD001057. pub2. 3. Amniotomy for shortening spontaneous labour (Review), Fraser W.D., Turcot L., Krauss I., Brisson-Carrol G. The Cochrane Database of Systematic Reviews 2000, Issue 1. Art. No.: CD000015. DOI: 10.1002/14651858.CD000015. 4. Routine perineal shaving on admission in labour (Review) Basevi V. Lavender The Cochrane Database of Systematic Reviews 2000, Issue 4. Art. No.: CD001236. DOI: 0.1002/14651858.CD001236. 5. Enemas during labour (Review) Cuervo L.G., RodrIguez M.N., Delgado M.B. The Cochrane Database of Systematic Reviews 1999, Issue 4. Art. No.: CD000330. DOI: 10.1002/14651858.CD000330. 6. Position in the second stage of labour for women without epidural anaesthesia (Review) Gupta J.K., Hofmeyr G.J. The Cochrane Database of Systematic Reviews 2004, Issue 1. Art. No.: CD002006.pub2. DOI: 10.1002/14651858.CD002006.pub2. 7. Maternal Position at Midwife-Attended Birth and Perineal Trauma: Is There an Association? Barbara Soong, RM, IBCLC, MHA, and Margaret Barnes, RM, MA, PhD BIRTH 32:3 September 2005. 8. Early skin-to-skin contact for mothers and their healthy newborn infants (Review) Anderson G.C.,, Moore E., Hepworth J., Bergman N. The Cochrane Database of Systematic Reviews 2003, Issue 2. Art. No.: CD003519. DOI: 10.1002/14651858.CD003519. 9. DYSTOCIA, CLINICAL PRACTTCE GUIDELINES, SOGC, No. 40, October 1995. 10. Effect of acupuncture on labor, S. Ziaei, L. Hajipour, International Journal of Gynecology & Obstetrics, Volume 92, Issue 1, January 2006, Pages 71-72. 11. Supporting Women in Labor: Analysis of Different Types of Caregivers, J. Midwifery Womens Health 49(1):24-31, 2004. © 2004 Elsevier Science, Inc. Введение
Понятие нормальных родов является предметом многочисленных дискуссий, продолжающихся уже много лет. В течение последних нескольких десятилетий было предложено множество методов диагностики, профилактики и лечения различных состояний во время беременности. Главная цель этих вмешательств – улучшить результат, то есть сделать беременность и роды более безопасными для матери и ребенка. И, безусловно, во многом эта цель была достигнута. Особенно в развитых странах, где уровни материнской и перинатальной смертности резко снизились, достигнув показателей менее 10 на 100 000 родов для материнской смертности и менее 1 на 1000 рожденных для перинатальной смертности. Но чем больше роды превращались в «медицинскую процедуру» с соответствующим отношением к женщине и ребенку (как к пациентам), тем больше возникало сомнений у профессионалов, что такой подход к нормальным, физиологическим процессам – беременности и родам – логичен. Кроме того, с внедрением в повседневную жизнь акушеров-практиков доказательной медицины стало понятно, что большинство вмешательств оказалось, по меньшей мере, неэффективным, а во многих случаях – вредным и даже небезопасным. Как же определить ту часть женщин, когда вмешательство специалиста, скорее всего, будет необходимо и полезно? Может быть, во всех остальных случаях лучшие результаты получит правильно обученная акушерка? Исследования, проведенные по инициативе ВОЗ в 80-90-х годах XX столетия в странах с различными системами здравоохранения и относящимися к различным категориям по уровню развития, показали, что примерно 70-80% беременностей и родов могут быть отнесены к беременностям и родам низкого риска [1]. С другой стороны попытки заранее (при постановке на учет, во время беременности или в начале родов при поступлении в стационар) распределить женщин по группам риска, используя при этом бальную систему оценки факторов перинатального риска, не увенчались успехом. Часто необоснованно беременных относят в группу высокого риска, а, следовательно, в большинстве случаев, подвергают их необоснованным вмешательствам. При этом более 75% женщин из группы высокого риска рожают абсолютно нормально. Может быть, не лишено смысла предложение относиться ко всем
|
|||||||||||||||||||||||||||||||||||||||||||||||||||
|
Последнее изменение этой страницы: 2016-04-23; просмотров: 1735; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 3.142.40.195 (0.016 с.) |

 – точки – слабые схватки продолжительностью до 20 секунд
– точки – слабые схватки продолжительностью до 20 секунд
 – косая штриховка – умеренные схватки продолжительностью 20-40 секунд
– косая штриховка – умеренные схватки продолжительностью 20-40 секунд
 – сплошная штриховка – сильные схватки продолжительностью более 40 секунд
– сплошная штриховка – сильные схватки продолжительностью более 40 секунд
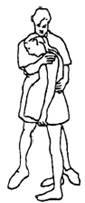
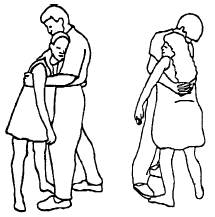
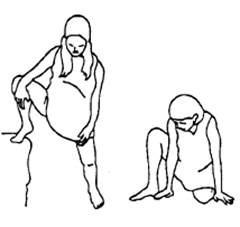
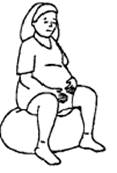
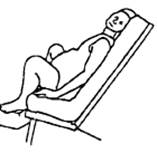

 Результат: тот же, что и сидя прямо, плюс: качающие движения могут ускорить процесс родов.
Результат: то же, что и сидя прямо, плюс: снимает боль в спине. Удобное положение для растирания спины.
Результат: тот же, что и сидя прямо, плюс: качающие движения могут ускорить процесс родов.
Результат: то же, что и сидя прямо, плюс: снимает боль в спине. Удобное положение для растирания спины.