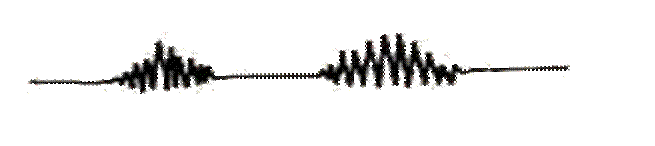Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Семиотика поражения дыхательной системы у детейСтр 1 из 5Следующая ⇒
СЕМИОТИКА ПОРАЖЕНИЯ ДЫХАТЕЛЬНОЙ СИСТЕМЫ У ДЕТЕЙ
Учебно-методическое пособие Новосибирск Семиотика поражения дыхательной системы у детей
Авторы и составители учебно-методического пособия для студентов медицинских ВУЗов: Карцева Татьяна Валерьевна – д.м.н., профессор, заведующий кафедрой пропедевтики детских болезней НГМУ. Дерягина Людмила Петровна – к.м.н., доцент кафедры пропедевтики детских болезней НГМУ. Тимофеева Елена Петровна – к.м.н., доцент кафедры пропедевтики детских болезней НГМУ.
Рецензенты: Васькина Елена Анатольевна – д.м.н., профессор, зав. кафедрой внутренних болезней с пропедевтикой внутренних болезней педиатрического факультета НГМУ.
Рекомендовано центральной методической комиссией НГМУ в качестве учебного пособия для студентов медицинских ВУЗов (протокол № от 2009 г.)
Учебно-методическое пособие предназначено для студентов медицинских ВУЗов, изучающих курс пропедевтики детских болезней. Список использованных сокращений АД - артериальное давление БА - бронхиальная астма БОС - бронхообструктивный синдром ВПС - врожденный порок сердца ДО - дыхательный объём ЖЕЛ - жизненная ёмкость лёгких ИВЛ - искусственная вентиляция лёгких КОС - кислотно-основное состояние ОДН - острая дыхательная недостаточность ОРВИ - острая респираторная вирусная инфекция ОРИ - острая респираторная инфекция ОСЛТ - острый стенозирующий ларинготрахеит РДС - респираторный дистресс-синдром ССС - сердечно-сосудистая система ЦНС - центральная нервная система ЧД - частота дыхания Jg – иммуноглобулин Rg –рентгенограмма
ПРЕДИСЛОВИЕ Кафедра пропедевтики детских болезней на педиатрическом факультете медицинских ВУЗов - одна из первых начинает профессиональную подготовку педиатра. В результате изучения пропедевтики детских болезней у студентов формируются важные профессиональные навыки обследования здорового и больного ребенка, основы клинического мышления, а также медицинской этики и деонтологии. Учебно-методическое пособие составлено на основе государственного образовательного стандарта высшего профессионального образования по специальности 040200 «Педиатрия». Учебно-методическое пособие для студентов составлено в соответствии с учетом требований к методическим пособиям педагогических кафедр высших учебных заведений.
Данное учебно-методическое пособие должно оказать помощь студентам медицинских ВУЗов в освоении навыков выявления симптомов и синдромов поражения дыхательной системы у детей с целью их своевременной коррекции. Представленное пособие представляет необходимое методическое дополнение к учебнику А.В. Мазурина, И.М. Воронцова «Пропедевтика детских болезней» С.-Пб., 1999 г. и является продолжением учебно-методического пособия для студентов «Анатомо-физиологические особенности и методы исследования органов дыхания у детей» (Карцева Т.В., Дерягина Л.П., Тимофеева Е.П., 2007 г.). Целью настоящего учебно-методического пособия является оказание помощи студентам медицинских ВУЗов в освоении знания об основных видах нарушения функций дыхательной системы в различные периоды детского возраста, помочь студентамосвоить методику определения симптомов и формулирование синдромов поражения органов дыхания у детей. Цель занятия: Овладеть навыками выделения симптомов и синдромов поражения дыхательной системы у детей. Студенты будут: 1-й уровень - ЗНАТЬ: · Жалобы, свидетельствующие о поражении верхних дыхательных путей; · Жалобы, свидетельствующие о поражении средних и нижних дыхательных путей; · Характеристики патологических типов дыхания у детей; · Виды кашля; · Виды одышки; · Признаки дыхательной недостаточности у детей; · Аускультативные признаки поражения дыхательной системы у детей; · Перкуторные признаки поражения дыхательной системы у детей; · Основные синдромы поражения дыхательной системы у детей. 2-й уровень - ПОНИМАТЬ: · Роль факторов внешней среды в формировании заболеваний дыхательной системы у детей; · Значение анатомо-физиологических особенностей органов дыхания в формировании патологических состояний у детей; · Значение различных методов исследования для диагностики поражения дыхательной системы у детей; · Механизмы формирования поражения органов дыхания у детей; 3-й уровень - УМЕТЬ:
· Устанавливать психологический и речевой контакт с детьми и их родителями; · Собирать анамнез жизни и заболевания ребенка, делать заключение по анамнезу; · Оценивать физическое развитие и влияние заболеваний органов дыхания на физическое развитие детей; · Методически правильно, в соответствии с возрастными особенностями, выполнять осмотр, пальпацию, перкуссию, аускультацию ребенка и анализировать полученные данные, выделять симптомы, свидетельствующие о поражении органов дыхания; · На основании данных непосредственного обследования установить примерный уровень поражения дыхательных путей (верхние, средние, нижние); · Оценивать основные функциональные, рентгенологические и лабораторные данные, касающиеся поражения органов дыхания; · Выявлять симптомы и степень дыхательной недостаточности, делать выводы о тяжести поражения органов дыхания, и соответственно, о тяжести состояния больного.
Авторы будут признательны за предложения и замечания, которые, несомненно, возникнут у читателей при изучении данного пособия. Введение Патология органов дыхания у детей занимает одно из первых мест в общей детской заболеваемости (около 2/3 обращающихся в детскую поликлинику) и среди причин детской смертности. Своевременная диагностика, эффективное лечение и профилактика заболеваний органов дыхания невозможны без знаний анатомо-физиологических особенностей органов дыхания и тщательного обследования ребенка. Анатомо-физиологические особенности дыхательной системы ставят ребенка, в отношении дыхания, в более трудные условия по сравнению со взрослыми. Относительно большая ширина капилляров, незрелость барьерной функции легочного эпителия, поверхностный тип дыхания, слабое развитие эластической и мышечной тканей, значительное развитие лимфатической, кровеносной систем с их повышенной проницаемостью, недостаточность дифференциации сегментов легкого, ацинусов и альвеол предрасполагают к развитию заболеваний дыхательной системы у детей. Таким образом, важность изучения основных симптомов и синдромов поражения органов дыхания у детей объясняется высокой частотой заболеваний респираторного тракта с высоким процентом неблагоприятных исходов, особенно у детей раннего возраста. Методика исследования ребенка имеет основное значение в оценке его состояния и постановке диагноза заболевания. Умение выявить симптомы поражения органов и систем и правильно их оценить необходимо каждому врачу-педиатру, поскольку оно снижает вероятность диагностических ошибок, предупреждает возможные осложнения, помогает оценить динамику течения заболевания и выбрать правильную тактику лечения и профилактики. Общие рекомендации Семиотика ритма дыхания Оценка состояния дыхания начинается с определения его частоты и ритма с учетом возраста ребенка. Частоту дыхания (ЧД) лучше подсчитывать у спящего ребенка, хотя это далеко не всегда возможно. В состоянии бодрствования ЧД обычно выше, поэтому важно знать диапазон нормы (табл. 2).
Таблица 2 Частота дыхания у детей в зависимости от возраста
Ритм дыхания у здорового ребенка не бывает регулярным, дыхание варьирует как по частоте, так и по глубине. Периодически ребенок производит глубокий вдох, что иногда беспокоит родителей. Считается, что вдохи выполняют антиателектатическую функцию.
Принято различать следующие типы характера дыхания: Эупноэ - спокойное нормальное дыхание. Диспноэ - затрудненное, напряженное дыхание с одышкой, иногда с цианозом. Ортопноэ - затрудненное дыхание, при котором ребенок сидит, опираясь на руки (вынужденное положение, сидя с упором на руки). Это положение принимают больные с тяжелым приступом БА или отеком легких для облегчения работы дыхательной мускулатуры. Олипноэ - усиленные дыхательные движения, которые обеспечивают большой объем вдоха. Олигопноэ - ослабление дыхательных движений, сопровождающееся уменьшением объема вдоха. Тахипноэ - учащенное быстрое дыхание. Частота дыхания возрастает при таких состояниях и обстоятельствах, как высокая окружающая температура, усиленная мышечная работа, возбуждение, лихорадка, заболевания легких с ограничением их поверхности и снижением газообмена, выпадение функции части дыхательной мускулатуры, в результате чего оставшиеся мышцы функционируют с повышенной нагрузкой, заболевания сердца, уменьшение кровотока через легкие при пороках сердца с шунтированием, гиповолемический шок (недостаточность кровообращения), анемия, чем острее она развивается, тем более выражено тахипноэ в покое и при нагрузке. Брадипноэ - редкое медленное дыхание. Характерно для стеноза дыхательных путей, вызванного крупом, аспирацией инородных тел, сдавлением трахеи опухолью или зобом, для уремии, диабетической комы (дыхание Куссмауля), для тяжелого ацидоза различной природы. Апноэ - остановка дыхания. Гиперпноэ - увеличенная амплитуда дыхания при нормальной частоте. Хорошо заметно по экскурсии грудной клетки. Глубокое дыхание характерно для тяжелой анемии, метаболического ацидоза (например, отравление салицилатами, передозировка ингибитора карбоангидразы - диакарба), респираторного алкалоза. Глубокое ацидотическое дыхание Куссмауля является результатом наступившего ацидоза чаще всего метаболического происхождения. Во всех случаях ацидокетоза посредством дыхания выделяется и ацетон, вследствие чего изо рта больного ребенка исходит запах гнилых фруктов.
Гипопноэ - уменьшенная амплитуда дыхания при нормальной частоте. Для констатации поверхностного дыхания желательно оценить и величину дыхательного объема по данным аускультации или по ощущению выдоха ладонью изо рта и носа ребенка. Оно характерно прежде всего для состояний алкалоза, при котором дыхательный центр возбуждается недостаточно. На практике это наблюдается у грудных детей, больных гипертрофическим пилоростенозом, когда они теряют соляную кислоту вследствие упорной рвоты. Кроме того, поверхностное дыхание можно наблюдать и у детей с тяжелыми заболеваниями нервной системы, приводящими к угнетению дыхательного центра,- опухолями мозга, энцефалитами, туберкулезным менингитом, гидроцефалией, отравлением барбитуратами. Поверхностные респираторные движения при состояниях церебральной комы могут продолжаться целую минуту и дольше. Ритм дыхания оценивается по регулярности дыхательных актов. Подсчитывается число дыханий и отношение пульса к дыханию. В любом возрасте у здорового ребенка на одно дыхание приходится 3,5 – 4 удара пульса, а у новорожденных – 2,5 – 3. Учащение числа дыханий возникает при высокой температуре, при пневмонии, при болезнях сердца. Урежение числа дыханий наблюдается у детей редко (при менингите, энцефалите, коме). Виды дыхания с нарушением ритма: 1) Дыхание Чейн – Стокса. Оно характеризуется, как и у взрослых больных, волнообразным нарастанием и резким уменьшением амплитуды дыхательных движений и паузами между этими волнами. После паузы в несколько секунд или долей минуты следуют редкие дыхательные движения, сперва поверхностные, потом делающиеся все глубже и учащающиеся. Достигнув максимальной силы, дыхательные движения опять становятся сразу менее глубокими и появляющимися реже, а затем угасают, после паузы они начинаются вновь. Оно наблюдается при менингитах, энцефалитах, уремии.
2) Дыхание Биота.Отличается значительным урежением, при этом через те или иные промежутки (иногда правильные) следуют паузы, длительностью от нескольких секунд до полуминуты (встречается при заболеваниях центральной нервной системы и указывает на резкое понижение возбудимости дыхательного центра (грозный признак, как у детей, так и у взрослых).
3) Большое дыхание Куссмауля. Это дыхание с очень глубокими дыхательными размахами, сопровождающиеся громкими шумами (встречается при глубокой коме).
4) Гаспинг – отдельные вдохи. 5) У маленьких детей при кишечных токсикозах наблюдается дыхание, характеризующиеся учащением, а главное, увеличением объема дыхательных движений без пауз. Одышка бывает 3 видов: 1. Инспираторная – характеризуется затрудненным звучным вдохом (круп истинный и ложный, стеноз гортани, попадание инородного тела). Отмечается при этом вдохе втяжение подложечной области, межреберных надключичных пространств, яремной ямки, напряженность вспомогательных мышц.
2. Экспираторная - характеризуется затрудненным, обычно продолжительным выдохом, совершающимися при участии мышц брюшного пресса. Эта одышка наблюдается при сужении мелких бронхов и бронхиол вследствие скопления секрета (бронхиальная астма, бронхиолите, при сдавлении крупных бронхов), грудная клетка при этом приподнята кверху и почти не участвует в акте дыхания. Выдох совершается медленно, иногда со свистом. 3. Смешанная одышка – экспираторно-инспираторная проявляется вздутием грудной клетки и втяжением уступчивых мест (пневмония, отек легких, сдавление экссудатом, заболевания сердца, метеоризм, асцит). Голосовое дрожание в патологических условиях может быть усиленным или ослабленным. Усиление голосового дрожания наблюдается при уплотнении легочной ткани (плотные тела лучше проводят звук). Ослабление голосового дрожания наблюдается: 1) при закупорке бронха, 2)при отдалении бронхов от стенки грудной клетки (когда плевральная полость заполняется жидкостью или газом). Боль в грудной клетке Боль в грудной клетке у детей наблюдается значительно реже, чем головная боль или боль в животе. Боль при дыхании у маленьких детей распознается по внешним проявлениям. Дети более старшего возраста сами сообщают о ней, хотя и в недостаточном объеме. Сенсорная иннервация грудной клетки обеспечивается межреберными нервами сегментарно. Почти половина всех чувствительных волокон подходит к диафрагме в составе диафрагмального нерва (С3-Сз). Болевая чувствительность всех органов в грудной полости обеспечивается только симпатическими нервами. Поэтому боль в грудной стенке воспринимается как поверхностная, точно описывается, локализуется и отграничивается. Висцеральная боль вследствие поражения органов грудной полости, напротив, часто иррадиирует, бывает тупой, диффузной и воспринимается как исходящая из глубины. Боли в грудной стенке можно классифицировать следующим образом: постоянная боль; боль, не зависящая от дыхания; боль, возникающая только придыхании; постоянная боль, усиливающаяся при дыхании. Боль при движениях, не связанных с дыханием, обусловлена поражением позвонков, ребер и мышц. Если подобная боль возникает и при дыхании, во время кашля, чиханья или смеха, то помимо указанной патологии следует думать о поражении плевры. Дети описывают свои болевые ощущения неполно и неточно, поэтому для них решающее значение имеют объективные методы исследования и их последовательное проведение: тщательный осмотр, пальпация, перкуссия, аускуль-тация, рентгенологическое исследование, общий анализ крови, туберкулинодиагностика.
Травмы носа Частота и характер травм зависят от возраста детей и пола, наиболее часто наблюдаются в возрасте 7-12 лет, причем у мальчиков в 3 раза чаще. В зависимости от повреждающего фактора различают следующие вид травм: - механические; - ожоговые (термические, химические, лучевые, электрические); - бытовые (у детей раннего и дошкольного возраста); - школьные; - спортивные; - транспортные. Особой формой повреждения наружного носа у новорожденных и грудных детей являются родовые травмы. При грубом отсасывании слизи электроотсосом может возникать повреждение слизистой оболочки полости носа. В результате продленной назотрахеальной интубации возможно частичное или полное разрушение хрящевых образований наружного носа и его полости. Травмы носа могут быть: - закрытыми, открытыми, комбинированными; - со смещением, без смещения костных отломков; - с деформацией, без деформации наружного носа. Клиническая характеристика: боль, носовое кровотечение, отек в зоне повреждения затрудняет носовое дыхание. Наиболее убедительные симптомы перелома костей носа – деформация, западение спинки или боковых частей носа, сужение носовых ходов. Диагностика: жалобы, клинические проявления, данные осмотра, пальпации, риноскопии и Rg костей носа. Лечение: остановка кровотечения, первичная хирургическая обработка, репозиция костей носа. Инородные тела полости носа Инородные тела полости носа встречаются преимущественно у детей младшего возраста (до 5-7 лет). Классификация инородных тел: 1. Органические (кусочки пищи, фруктов, овощей, семена злаковых растений, косточки плодов, куски бумаги, спички и др.). 2. Живые инородные тела (насекомые, пиявки, глисты, личинки). 3. Неорганические (мелкие пуговицы, бусины, камни; части пластмассовых игрушек; куски поролона, губки, бумаги, ваты). 4. Металлические (монеты, кнопки, значки, шурупы, пуговицы, булавки, иголки, гвозди и др.). 5. Рентгенконтрастные и нерентгенконтрастные. Основным и подчас единственным признаком инородного тела носовой полости является односторонняя заложенность носа. При длительном пребывании в носу инородных тел появляются гнойные выделения с примесью крови, резкий гнилостный запах из соответствующей половины носа. Диагностика основывается на данных анамнеза, эндоскопии, при необходимости рентгенографии полости носа. Для выявления контрастных инородных тел проводят простую рентгенографию, при подозрении на органическое инородное тело - с контрастным веществом. Выявление инородного тела затрудняется отсутствием анамнестических данных, т.к. инородные тела попадают в нос часто в отсутствие взрослых. Боясь наказания, дети часто скрывают это от родителей, неумело пытаются самостоятельно удалить инородное тело, продвигая его в более глубокие отделы полости носа, а в последующем забывают. Длительный односторонний гнойный процесс в полости носа всегда должен настораживать в плане инородного тела. Диагностика: передняя задняя риноскопия, фиброриноскопия. Лечение – удаление инородного тела. Высмаркивание носа после закапывания сосудосуживающих средств, извлечение с помощью тупого крючка, в трудных случаях – удаление инородного тела под наркозом при фиброриноскопии. Семиотика кашля Кашель является достаточно часто встречающимся и одним из наиболее важных симптомов заболеваний детского возраста. Кашель - это защитная реакция организма, способствующая выведению из дыхательных путей чужеродных частиц, микроорганизмов или патологического бронхиального секрета, что обеспечивает санацию респираторного тракта. В физиологических условиях кашель играет вспомогательную роль в процессе очищения дыхательных путей и обычно отмечается крайне редко. Поэтому возникновение у ребенка кашля должно рассматриваться как проявление недостаточности механизмов санации трахеобронхиального дерева и в этих случаях кашель чаще связывают с патологическими изменениями в респираторном тракте. В норме очищение дыхательных путей от чужеродных частиц и микроорганизмов происходит благодаря оседанию их на слизистых оболочках и последующему выведению вместе с трахеобронхиальной слизью. Это достигается благодаря мерцательному эпителию, реснички которого постоянными колебательными движениями «выталкивают» слизь из воздухоносных путей в проксимальном направлении. Мукоцилиарный клиренс – выведение инородных частиц, оседающих на слизистых респираторного тракта. Очищение дыхательных путей происходит благодаря скоординированной и содружественной деятельности ресничек мерцательного эпителия трахеи и бронхов. Кашель - один из ведущих симптомов болезней органов дыхания, но он может развиваться при заболеваниях сердечно-сосудистой системы, желудочно-кишечного тракта и других, более редких заболеваниях. Безусловно, своевременный и правильно установленный диагноз является основным залогом успешной терапии кашля у детей. В основе кашля лежит сложный защитный рефлекс, направленный на выведение из респираторного тракта инородных веществ, поступающих с вдыхаемым воздухом, и слизи, скапливающейся в респираторном тракте. Наиболее типичными рефлексогенными зонами кашлевого рефлекса являются гортань, трахея, бронхи, легкие и плевра. Поэтому наиболее часто кашель возникает как защитный механизм при попадании различных химических и физических инородных частиц в верхние дыхательные пути. Кашель может быть вызван раздражением наружного слухового прохода, слизистой оболочки глотки, а также далеко расположенных рефлексогенных зон (печень, желчные пути и др.). Раздражение с рецепторов передается в продолговатый мозг по чувствительным волокнам n. vagus к «кашлевому центру», расположенному в стволе головного мозга. Рефлекторная дуга замыкается эфферентными волокнами n. vagus и спинальных нервов С2 и С3 к мышцам диафрагмы, грудной клетки и живота. Кашель возникает в результате синхронного сокращения мышц гортани, бронхов, грудной клетки, живота и диафрагмы при закрытой голосовой щели с последующим ее открытием и форсированным толчкообразным выдохом (схема 1). Схема 1
Таким образом, у здоровых детей в обычных условиях основным физиологическим механизмом санации дыхательных путей является мукоцилиарный клиренс. Санация дыхательных путей обеспечивается за счет колебания ресничек на цилиарных клетках. Кашель в нормальных условиях имеет второстепенное, вспомогательное значение в процессах очищения респираторного тракта. Дополнительный процесс очищения при воспалительных процессах осуществляется с помощью кашля (Приложение). У детей раннего возраста в силу анатомо-физиологических особенностей кашлевой рефлекс несовершенен. Поэтому при воспалительных заболеваниях респираторного тракта у новорожденных и детей первых месяцев жизни кашель нередко отсутствует. Кроме этого кашель у них может приводить к развитию общей слабости, отказу от еды, появлению рвоты и срыгиваний. Одной из важных характеристик кашля является его продуктивность. В зависимости от количества и качества образующейся в дыхательных путях мокроты различают кашель сухой и влажный. Сухим называют такой кашель, который не сопровождается отхождением мокроты. Кашель, при котором выделяется мокрота, называют влажным. Следует отметить, что при влажном кашле у детей первых 4-6 лет жизни наличие мокроты обнаружить трудно, т.к. они при ее отхаркивании, как правило, проглатывают, а не сплевывают. При влажном кашле очень важно обратить внимание на цвет и характер мокроты. Цвет мокроты зависит от примесей трахеобронхиального секрета и может подсказать о характере воспалительного процесса (таблица 4). Таблица 4 Причины изменения цвета мокроты
Задачи для самоконтроля Задача № 1 Мальчик 7 месяцев. При поступлении в клинику мать жаловалась на беспокойство ребенка, температуру до 38,5°, кашель с 3-го дня болезни. При осмотре ребенок беспокоен, настроен негативно. Кожные покровы влажные, отмечается гиперемия щек. При крике появляется цианоз носогубного треугольника. Носовое дыхание затруднено. Одышка смешанного характера с участием межреберий. Границы сердца нормальные (по возрасту). Тоны сердца учащены до 148 в 1 мин., четкие, акцент II тона на легочной артерии. Число дыханий 50 в 1 мин. В легких при перкуссии на всем протяжении с обеих сторон коробочный оттенок звука, дыхание жесткое с обеих сторон, над всей поверхностью прослушиваются мелкие влажные звучные хрипы, больше в нижних отделах. Бронхофония усилена. Печень +1 см, селезенка не прощупывается. О каком синдроме поражения дыхательной системы можно думать?
Задача № 2 Ребенок 2-х месяцев. Болен 3 дня. Мать ребенка предъявляет жалобы на кашель, затруднение носового дыхания, плохо берет грудь. Температура до 37,4°. При осмотре слизистые выделения из носа, сопит носом при дыхании. Кашель сухой. Кожные покровы чистые. Слизистая оболочка зева гиперемирована, отечна, на задней стенке глотки – зернистость. Голос слегка осиплый. Число дыханий 48 в 1 мин., сердечных сокращений 146 в 1 мин. При перкуссии над легкими легочной звук. Дыхание при аускультации жесткое на всем протяжении легких, прослушиваются грубые, проводные хрипы. После кашля хрипы исчезают. Бронхофония не усилена. О каком поражении дыхательной системы можно думать?
Задача № 3 Ребенок 4-х месяцев. Поступил в клинику с жалобами матери на наличие у него высокой температуры, влажного кашля, отказ от груди, рвоту. Заболел за 5 дней до поступления: вначале был насморк, до 37,3°. Ухудшение (до 39°, одышка, кашель) наступило за день до поступления. При осмотре ребенок беспокоен, мечется, носогубной треугольник цианотичен, в акте дыхания участвует вспомогательная мускулатура. Число дыханий 76 в 1 мин., число сердечных сокращений 156 в 1 мин. (во сне Д-66 в 1 мин., P-148 в 1 мин.). Кожа влажная, чистая, щечки гиперемированы. Над легкими при перкуссии звук с коробочным оттенком на всем протяжении, дыхание жесткое с обеих сторон, выслушиваются мелкие звучные влажные хрипы, преимущественно в нижних отделах легких, сзади в межлопаточном пространстве слышны сухие и среднепузырчатые влажные хрипы. Голосовое дрожание не усилено. Отмечается бронхофония. Тоны сердца ясные. Печень +1см, мягкая, безболезненная. Определите, о какой форме ДН можно думать? Какой симптомокомплекс имеет место у больного?
Задача № 4 Ребенок 1год 3 мес. Поступил в клинику детских болезней с жалобами на высокую температуру, кашель на 4-й день болезни. Температура 38°. Состояние при поступлении тяжелое, бледен, четкий цианоз носогубного треугольника, нарастающий при беспокойстве. Кожа влажная. Число дыханий 56 в 1 мин. Отмечается втяжение межреберий с обеих сторон. Слизистая оболочка зева чистая. В легких: справа по передней поверхности от верхушки легкого до 3-го ребра, в аксиллярной области до 4 ребра, сзади до нижнего края лопатки четкое укорочение перкуторного звука, ниже угла лопатки коробочный оттенок перкуторного звука. Слева легочный звук при перкуссии. При аускультации слева дыхание жесткое, под лопаткой - жесткое, хрипов не прослушивается. Справа выражена бронхофония. Пульс 160 в 1 мин. Границы сердца: левая на 0,5 см левее срединно-ключичной линии, справа на 1 см правее правого края грудины, верхняя 2-ое ребро. Тоны сердца приглушены. Живот вздут, но мягкий при пальпации. Печень прощупывается на 1 см из- под края ребер, верхняя граница печени на 5 ребре. Край ее слегка болезненный. Селезенка 11 Х 9 см. О каком синдроме поражения дыхательной системы можно думать? Определите вид ДН.
Задача № 5 Ребенок 1 год. Поступил в клинику с жалобами матери на высокую температуру, кряхтящее дыхание, болезненный кашель. Заболел за 5 дней до поступления. Отмечались - температура до 38°, насморк, кашель. Накануне поступления состояние ребенка ухудшилось, наросла одышка, дыхание стало кряхтящим, появились боли в боку при кашле. При осмотре состояние ребенка тяжелое, температура 39°. Ребенок бледен, отмечается цианоз носогубного треугольника. Одышка смешанного характера, кряхтящее дыхание. Число дыханий до 80 в 1 мин., пульс 116 в 1 мин. Межреберья справа сглажены. Правая половина грудной клетки отстает в дыхании. Голосовое дрожание справа ослаблено. При перкуссии, спереди справа, начиная от 2-го ребра, от подмышечной впадины, сзади от середины лопатки до нижней границы легкого укорочение перкуторного звука, переходящее в нижних отделах в тупой звук. Слева перкуторно тимпанический звук на всем протяжении. Дыхание слева жесткое, справа над местом укорочения ослаблено, под углом лопатки и ниже дыхание не прослушивается, над ключицей и над лопаткой дыхание с бронхиальным оттенком. Бронхофония слева нормальная, справа не определяется. Правая граница сердца не определяется из-за притупления в легких, левая на 2,5 см левее срединно-ключичной линии. Тоны сердца приглушены. Печень +4 см, селезенка - у края ребер. О каком синдроме поражения дыхательной системы можно думать?
Задача № 6 Девочка, 6,5 мес. Поступила в клинику с жалобами матери на подъем температуры до 38°, кашель, рвоту, плохой аппетит на 3-й день болезни. Поступила в тяжелом состоянии, бледная, кожа с сероватым оттенком, цианоз носогубного треугольника, нарастающий при беспокойстве, затруднен выдох. Число дыханий 70 в 1 мин. В акте дыхания участвует вспомогательная мускулатура. При перкуссии над всей поверхностью легких коробочный оттенок звука. Дыхание при аускультации жесткое с обеих сторон, прослушивается большое количество разнокалиберных влажных, звучных и сухих свистящих хрипов. Границы сердца в пределах нормы. Тоны сердца приглушены. Печень +2см, мягкая, болезненная. О каком синдроме поражения дыхательной системы можно думать? Определите вид ДН.
Задача № 7 Ребенок 6 лет. Поступил в больницу с жалобами на затрудненное дыхание. При осмотре бледен, занимает вынужденное положение: сидит, опираясь руками о край кровати. Лицо цианотичное, слегка отечное. Грудная клетка вздута. Дыхание (выдох) - слышен на расстоянии. Кашель сухой, облегчения не приносит. Число дыханий 20 в 1 мин., затруднен выдох, в акте дыхания принимает участие вспомогательная мускулатура. Пульс 100 в 1 мин., ритмичный, напряженный. При пальпации определяется понижение ригидности грудной стенки, пальпаторно определяются хрипы. Голосовое дрожание ослаблено с обеих сторон. На всем протяжении перкуторный звук с тимпаническим оттенком, дыхание при аускультации значительно ослаблено, на выдохе прослушиваются свистящие хрипы. Границы сердца определить не удается, тоны сердца значительно приглушены. Печень +1 см, селезенка не прощупывается. О каком синдроме поражения дыхательной системы можно думать? Задача № 8 Ребенок, 3 месяца. Заболел за три дня до поступления в больницу. Жалобы на высокую температуру, одышку, беспокойство, кашель. При осмотре общее состояние ребенка тяжелое, беспокоен. Отмечается выраженный цианоз носогубного треугольника. Число дыханий 76 в 1 мин. При осмотре грудной клетки отмечается выбухание межреберий справа и отставание этой половины грудной клетки в дыхании, слева втяжение межреберий четкое. Пальпаторно голосовое дрожание справа не проводится. При перкуссии справа коробочный перкуторный звук на всем протяжении, слева укорочение перкуторного звука в межлопаточном пространстве, на остальном протяжении нормальный легочный тон. Дыхание справа не прослушивается, слева - жесткое, под углом левой лопатки мелкие влажные хрипы. Бронхофония справа отсутствует. Число сердечных сокращений 180 в 1 мин. Границы сердца: левая на середине расстояния между передней и средней аксиллярной линиями, правая по срединной линии. Тоны сердца приглушены, систолический шум у верхушки, но проводящийся за границы сердца. Печень +3,5 см, мягкая, слегка болезненная. Селезенка не прощупывается. Определите характер ДН. О каком синдроме поражения органов дыхания можно думать?
Задача № 9 Ребенок, 10 лет. Заболел остро: температура 39°, боли в правом боку при дыхании, озноб, покашливание. При осмотре жалуется на боли в правом боку при дыхании, не может глубоко вдохнуть, лежит на правом боку. Кожные покровы чистые, правая щека гиперемирована. Слизистая оболочка зева розовая, чистая. Число дыханий 32 в 1 мин. Правая половина грудной клетки отстает при дыхании. Перкуторно отличается укорочение тона в аксиллярной области от 4 ребра, сзади от середины лопатки до нижнего края легкого. На остальном протяжении справа и слева легочный звук. Дыхание справа в области укорочения бронхиальное, на остальном протяжении везикулярное. Справа под углом лопатки прослушиваются крепитирующие хрипы. Голосовое дрожание справа в нижних отделах усилено, бронхофония усилена. Пульс 180 в мин. Границы сердца в пределах возрастной нормы. Тоны сердца ясные. Печень и селезенка не прощупываются. О каком синдроме поражения дыхательной системы можно думать?
Ответы к задачам: Ответ № 1: синдром мелкофокусной инфильтрации. ДН2. Ответ № 2: Синдром поражения верхних дыхательных путей. Ответ № 3: синдром мелкофокусной инфильтрации. ДН2 по обструктивному типу. Ответ № 4: синдром крупнофокусной инфильтрации. ДН2 по рестриктивному типу. Ответ № 5: синдром скопления жидкости в плевральной полости справа. Ответ № 6: синдром мелкофокусной инфильтрации. ДН2 по обструктивному типу. Ответ № 7: синдром нарушения бронхиальной проводимости. Ответ № 8: синдром скопления воздуха в плевральной полости справа. Рестриктивная ДН. Ответ № 9: синдром крупнофокусной инфильтрации справа с вовлечением плевры в воспалительный процесс.
ТЕСТОВЫЕ ЗАДАНИЯ ДЛЯ САМОКОНТРОЛЯ Выбрать единственный правильный ответ 1. К особенностям строения носа у новорожденных не относится: 1. носовые ходы широкие 2. хрящи носа мягкие 3. обильная васкуляризация слизистой 4. отсутствие нижнего носового хода 2. К особенностям строения околоносовых пазух у новорожденных не относится: 1. недоразвитие околоносовых пазух 2. утолщение слизистой оболочки верхнечелюстной пазухи
|
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Последнее изменение этой страницы: 2016-04-08; просмотров: 3751; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 18.221.41.214 (0.156 с.) |