
Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Пластические пельвископические операции. Формирование влагалища
При агенезии или аплазии влагалища (рис. 8-14, а) возможны несколько вариантов лечения. В отличие от прежних лет, в настоящее время девочки с такой аномалией развития гораздо раньше обращаются за помощью, так как отсутствие влагалища как врачами, так и самими пациентками обнаруживается раньше. Исходя из многолетнего опыта консервативного и оперативного лечения, а также формирования влагалища с помощью экспандера, мы рекомендуем следующую тактику. Бескровное формирование влагалища по Франку Пациентке выдают округлый тефлоновый протез, снабженный ограничительной пластинкой (вагинальный дилататор Вольфа) и подходящий по форме и размерам анатомическим особенностям ее промежности. С помощью этого дилатато-ра пациентка после соответствующих инструкций приступает к формированию у себя влагалища. При сидении на дилататоре ткани в области влагалищного углубления инвагинируются вглубь. При выраженной ригидности этих тканей пациентке назначают высокие дозы эстрогенных препаратов, которые активируют матриксметаллоколлагеназу. Они вызывают изменения тканей, наблюдаемые при беременности. Обычно назначают эстрадиола валерат 30 мг/нед и гидроксипрогестерона капро-нат 125 мг/нед сроком на 12 нед, а при существующем влагалищном углублении назначают мик-ронизированный эстрадиол в дозе 2—4 мг местно на тампоне. Формирование влагалища начинают дилататором, имеющим диаметр 2,5 см и длину 3—5 см. По мере углубления влагалища длину ди-лататора постепенно (по 2 см) увеличивают, доводя до 10—13 см при диаметре 3 см. Лишь в некоторых случаях возникает необходимость, помимо дилатации, выполнять также пластическую операцию. Формирование влагалища с помощью малоинвазивной хирургической операции Из многочисленных операций по формированию влагалища, например при синдроме МРКХ или резистентности к андрогенам, особенно хо-
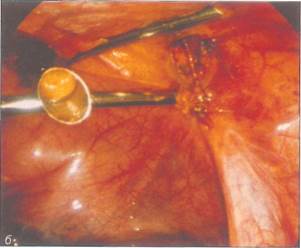
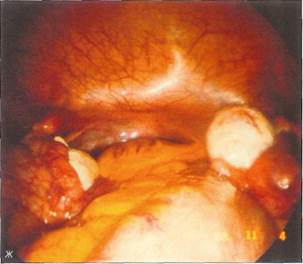
Рис. 8-12. Вид брюшной полости у 17-летней девушки с синдромом тестикулярной феминизации (резистентность к андрогенам). а - тестикулы тщательно отделены от стенок таза, выделены из окружающих тканей с помощью биполярной коагуляции и после перевязки скользящим узлом были удалены; б- удаление тестикулы через канюлю 15-миллиметрового троакара.
Рис. 8-13. Половые органы девушки 17 лет 6 мес с синдромом Уль-риха-Тернера, о - при исследовании кариограммы выявлен мо-заицизм с частью Y-хромосомы. В связи с высоким риском злокачественного перерождения было принято решение выполнить двустороннюю гонадэктомию; б - типичный вид стрековых гонад; в - вид после гонадэктомии с помощью биполярной коагуляции тканей,
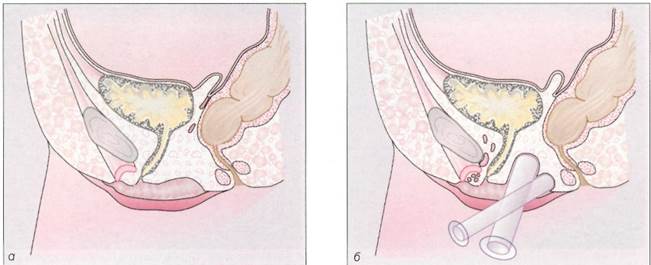
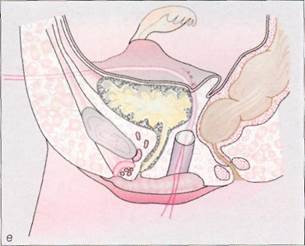
Рис. 8-14. Консервативное и оперативное лечение при формировании влагалища, а - схематическое изображение свободного рет-ровезикального пространства у пациенток с синдромом МРКХ; б- бескровное формирование влагалища по Франку (Richter u, Terruhn, 1982); в - дилататоры Вольфа различной длины и диаметра; г - дилататор удерживают указательным пальцем, введенным в его канал; А - введение дилататора во влагалищное углубление; е - схема операции Веккьетти, Стеклянную оливу, введенную в ретровезикаль-
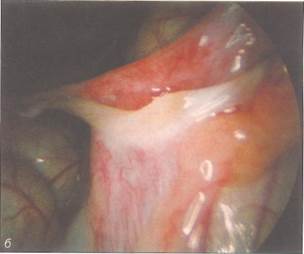
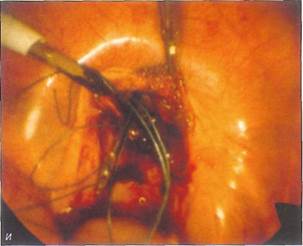
ное пространство, подтягивают в краниальном направлении с помощью нитей, выведенных на переднюю брюшную стенку (Stolecke u, Terruhn, 1987); ж- типичная пельвископическая картина при синдроме МРКХ. Отсутствие матки по срединной линии. Рудименты матки различных размеров видны латеральнее. Яичники (на переднем плане слева) и маточные трубы развиты нормально; з - после выполнения разреза жировая клетчатка в ретровезикальном пространстве отсепарирована до уровня гименальной пластины; и - снаружи через гименальную пластину в брюшную полость введен металлический проводник с продетыми через него нитями, которые выведе-
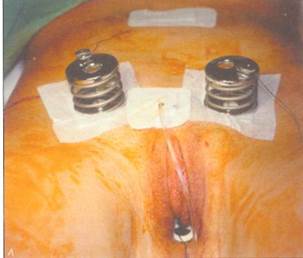
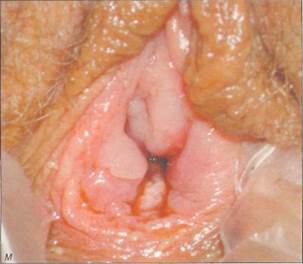
ны забрюшинно на переднюю брюшную стенку латеральнее прямых мышц живота; к - вместо стеклянной оливы в преддверие влагалища введен фантом Пельцера и нити подтянуты; л - нити фантома завязаны к пружинам. Виден дистальныи конец погрузившегося в ткани фантома. Нити каждый день подтягивают на 1-1,5 см, чтобы продвинуть фантом в краниальном направлении; м - вид влагалища на 7-й день после удаления фантома у 18-летней девушки, Глубина влагалища составляет 9 см,
рошо себя зарекомендовала операция Веккьетти. В настоящее время в большинстве центров эту операцию выполняют пельвископически (рис. 8-14, е-м). При пельвископической операции ткани рек-товагинального пространства путем гидравлической препаровки разделяют вглубь, ширина раны при этом составляет 4—6 см. Для лучшей ориентировки в тканях в мочевой пузырь вводят цистоскоп, освещение которого позволяет просвечивать его стенку, а в прямую кишку — тупфер. По достижении гименальной пластины через нее в отпрепарированное ректовагинальное про- странство вводят проводник Веккьетти с продетыми через него нитями. Нити выводят забрюшинно на переднюю брюшную стенку латеральнее прямых мышц живота и завязывают к пружинам. Нити в течение 8—10 дней постепенно подтягивают, добиваясь продвижения фантома в глубь ректовагинального пространства. Таким образом удается сформировать канал, частично выстланный эпителием, а на остальном протяжении имеющий соединительнотканную кровоточащую стенку. Оливу или фантом Пельцера извлекают и вместо них во влагалище в течение некоторого пе-
риода на ночь оставляют силиконовый или теф-лоновый протез, чтобы не произошло сморщивания влагалища до его окончательного формирования. 8.6. Заключение Малоинвазивная хирургия существенно улучшила диагностику и лечение гинекологических заболеваний у девочек. Она часто позволяет устранить трудности в дифференциальной диагностике, визуально оценить состояние пораженного органа и выбрать оптимальную тактику лечения. Пельвископические операции имеют существенные преимущества у девочек, так как малотравматичны и часто позволяют сохранить неизмененную ткань пораженного органа. Малоинвазивная хирургия у девочек не является оперативной гинекологией в миниатюре, она требует знаний, тренировки, владения новой техникой. Поэтому пельвископические операции выполняют не все гинекологи, а лишь те, которые систематически совершенствуют свою технику эндоскопических вмешательств, обладают хирургическим опытом и владеют также альтернативными методами лечения, особенно в случаях затрудненного доступа в брюшную полость и при онкологической патологии. Пельвископические операции занимают достойное место в детской гинекологии. Литература Busche D., Lueken R.P. Endoskopische Diagnostik und Therapie der Endometriose // Endoscopic Surgery in Gynaecology / Eds R.P. Lueken, A. Gallinat. — Grafelfing: Demeter, 1992. - S. 94-106. Casthely S., Mehenswaran C.L. Laparoskopy: an important tool in diagnosis of Rokitansky-Kuster-Hauser-Syn-drome // Am. J. Obstet. Gynecol. - 1974. - Vol. 119. -P. 571-572. Davydov S.N. Modifizierte Kolpopoese aus Peritoneum und Excavatio rectouterina // Akush. Ginekol. (Mosk.). — 1969. - Bd 45. - S. 55-57. Frangenheim H. Laparoskopie wahrend Pubertat und Adoleszenz // Gynakologie. - 1983. - Bd 16. - S. 23-31. Frank R. T. The formation of an artificial vagina without operation // Am. J. Obstet. Gynecol. — 1938. — Vol. 35. - P. 268-269. Gotz F. Die endoskopische Appendektomie nach Semm bei der akuten und chronischen Appendizitis // Endosko-pie Heute. - 1988. - Bd 2. - S. 5-12. Hasson H.M. Ovarian surgery // Operative Gynecologic Eendoscopy / Eds J.S. Sanfilippo, R.L. Lcvine. — Berlin,; Heidelberg; N.Y.: Springer, 1989. - P. 86-106. Hucke J., Pelzer V., De Bruyne F. et al. Laparoscopic modification of the Vecchietti operation for creation of a neovagina//J. Pelv. Surg. - 1995. - Vol. 1. - P. 191-196. Keckstein J., Sasse V., Buck G. et al. Laparoscopic creation of a neovagina: modified Vecchietti method // En-dosc. Surg. Allied Technol. - 1995. - Vol. 3. - P. 93-95. Keckstein J., Hucke J. Die endoskopischen Operation-en in der Gynakologie / Keckstein J., Hucke J. (Hrsg). — Munchen; Jena: Urban u Fischer, 2000. - S. 332-338. Kleinhaus S., Hein K., Sheran M., Boley S.J. Laparos-copy for diagnosis and treatment of abdominal pain in adolescent girls // Arch. Surg. - 1977. - Vol. 112. - P. 1178-1179.
Lang N. Operation zur Wiederherstellung der Funktion bei angeborenem oder erworbenem Verschluss oder Stenose der Vagina // Gynakologe. - 1980. - Bd 13. - S. 123-129. Lueken R.P. Laparoskopische Ovarialchirurgie // Endoscopic Surgery in Gynaecology / Eds R.P. Lueken, A. Gallinat. - Grafelfing: Demeter, 1992. - S. 46-54. Raatz D., Dre?ler F., Zockler R., Wedekind С Die endoskopische organerhaltende Therapie der aszendierenden Infektion — 10-jahrige Erfahrung in der Frauenklinik Ber-lin-Neukolln // Geburtshilfe Frauenheilkd. - 1990. - Bd 50. - S. 982-999. Richter K., Terruhn V. Zur klinischen und chirurgis-chen Anatomie der Aplasia vaginae // Morphol. Med. — 1982. - Bd 2. - S. 81-97. Pelzer V. Die ultrasonographische Beurteilung des in-neren Genitale beim Madchen // Aktuelle Fragen aus der Kinder- und Jugendgynakologie: 2. Dusseldorfer Symposium 1990 / Pelzer V., Beck L. (Hrsg). - Stuttgart; N.Y.: Thieme, 1991. - S. 41-50. Pelzer V. Anlage einer Neovagina nach Vecchietti in der Dusseldorfer Modifikation // Ibid. Semm K. Operationslehre f[r endoskopische Abdomi-nalchirurgie. — Stuttgart; N.Y.: Schattauer, 1984. Semm K. History // Operative Gynecologic Endoscopy / Eds J.S. Sanfilippo, R.L. Levine. - Berlin; Heidelberg; N.Y.: Springer, 1989. - P. 1-18. Semm K. Pelviskopische Chirargie der Adhasiolyse // Endometriose. - 1990. - Bd 8. - S. 56-59. Schillinger H. Ultraschalldiagnostik // Maligne Tumoren der Ovarien / Pfleiderer (Hrsg). - Stuttgart: Enke, 1986. - S. 35-51. Schmidt W., Boos R., Leucht W. Zur Diagnostik von benignen und malignen Ovarialtumoren // Geburtshilfe Frauenheilkd. - 1985. - Bd 445. - S. 840-847. Stolecke H., Terruhn V. Padiatrische Gynakologie. — Berlin; Heidelberg; N.Y.: Springer, 1987.
Terinde R. Aussagemoglichkeit der bildgebenden Ver-fahren bei Adnextumoren // Gynakologe. — 1986. — Bd 19. - S. 151-158. Wolf A.S., Keckstein G, Hutter W. Diagnostische und operative Pelviskopie bei Kindern und Jugendlichen // Ibid. — 1991. - Bd 24. - S. 119-129. Wolf A.S., Hutter W., Muller M. Ovarialzystcn wahrend Kindheit, Pubertat und Adoleszenz // Arch. Gynecol. Ob-stet. - 1992. - Bd 252. - Suppl. - S. 1-8.
9.1. Введение Сроки развития молочных желез, а также их форма и размеры после завершения полового созревания подвержены значительным колебаниям. Контуры и анатомическое строение молочных желез изменяются в зависимости от периода жизни. В нашем обществе молочные железы являются высшим символом сексуальности, который в значительной степени определяет самосознание женщины и ее представление о нестареющих формах тела. Кроме того, значительное место уделяется женской груди в различной рекламной продукции (рис. 9-1). Из сказанного выше следует, что у девочек в период взросления в случае субъективных или объективных изменений со стороны молочных желез, в частности их формы после завершения процесса полового созревания, возможны тяжелые нарушения самооценки (рис. 9-2). Поэтому
Рис. 9-1. Женская грудь в рекламной продукции (фрагмент из рекламы косметических изделий). Рис. 9-2. Рельеф на центральном фонтане во Дворце дожей в Венеции, Изображает ли эта скульптура патологическое развитие молочных желез?
для врача очень важно знать стадии развития молочных желез, чтобы своевременно распознать патологические отклонения, доля которых составляет 6% всех диагнозов, устанавливаемых при посещении детского гинеколога. Перед специалистами стоит задача разработать диагностику и лечение таких отклонений. 9.2. Развитие молочных желез Развитие молочных желез в пренатальном периоде Развитие молочной железы как органа происходит уже во внутриутробном периоде под влиянием половых гормонов матери. Стадии эмбриогенеза молочных желез повторяют филогенез. У эмбриона на 5-й неделе развития начинается процесс дифференцировки молочных желез, который проходит 5 стадий и индуцируется эпителиальной тканью (рис. 9-3). На первой стадии в латеральных отделах вентральной стенки туловища закладываются две молочные линии, представляющие собой продольные эпидермальные уплотнения, состоящие из 2— 4 слоев. К этому времени теменно-копчиковый размер эмбриона составляет примерно 7 мм. При нормальном развитии в местах будущего расположения молочных желез молочные линии утолщаются, количество слоев в них увеличивается до 6, а на остальном протяжении молочные линии подвергаются обратному развитию. При нарушении развития на этой стадии молочные линии могут стать источником добавочных молочных желез (см. рис. 9-8). Области молочных линий, подвергшиеся обратному развитию, которые могут стать источником добавочных мо- лочных желез, называются млечными бугорками (рис. 9-4). При дальнейшем нормальном развитии до 8-й недели беременности млечные пункты, кроме парных зачатков молочных желез, подвергаются инволюции. Теменно-копчиковый размер эмбриона к этому времени достигает 1,5 см. В результате продолжающейся пролиферации эпителиальные клетки погружаются в подлежащий мезенхимальный зачаток и на этом завершается образование так называемой почки молочной железы. Врастание эпителия вглубь и слущивание его поверхностных слоев приводит к формированию сосковой ямки и первых млечных ходов, из которых затем развиваются млечные протоки. Теменно-копчиковый размер эмбриона в этот период составляет 3 см. В достигших подкожной жировой клетчатки эпителиальных отростках к концу 24-й недели беременности появляются структуры, имеющие просвет. С увеличением срока беременности эти структуры расширяются, превращаясь в пузырьки, содержащие секрет. Влияние гормонов на развитие молочных желез во внутриутробном периоде Уже в I триместре беременности молочные железы под влиянием гормонов начинают расти и дифференцироваться. Маммогенез происходит лишь у плода женского пола. Под влиянием андрогенов, образующихся в яичках плода мужского пола, молочные железы развиваются по мужскому типу. Это было показано в экспериментах по изучению последствий кастрации, а также в исследованиях, в которых внутриматочное введение антиандрогенно-го гормона ципротерона ацетата беременным крысам приводило у зародышей мужского пола к
Рис. 9-3. Развитие эмбриона мужского пола, Заштрихованная красным цветом область соответствует млечной полосе, сплошным красным цветом обозначены эмбриональные зачатки молочных желез (Porter, 1974),
дифференцировке молочных желез по женскому типу. С другой стороны, инъекции тестостерона нарушали развитие молочных желез по женскому типу у плодов женского пола. В этих исследованиях почти полностью прекращалось развитие сосков, а также тела молочных желез. Инъекция эстрогенов индуцирует формирование молочных желез и сосков, которое зависит от дозы препарата. Однако с увеличением дозы эстрогенов учащались также случаи аномального развития молочных желез. Так, в основополагающей работе Рейно, выполненной в 1956 г., описаны случаи амастии, микромастии и койломас-тии. У плода женского пола при инъекции гестаге-нов беременной самке в небольшом проценте случаев происходит угнетение развития млечных протоков, однако случаев ателии не наблюдалось. В какой степени эти результаты могут быть перенесены на приматов, пока не ясно. Экспрессия рецепторов эстрогенов и прогес-тагенов в молочной железе плода незначительна. От периода новорожденности до телархе В первые дни жизни у двух третей родившихся в срок девочек отмечается отчетливое нагруба-ние молочных желез. Оно обусловлено отеком стромы молочной железы и пролиферацией млечных ходов под влиянием эстрогенов, прогестерона и пролактина. Почти у половины всех новорожденных девочек образуется молозиво. Наиболее выражено нагрубание молочных желез на 10-й день после рождения и объясняется влиянием стероидных гормонов как матери, так и ребенка. Иногда нагрубание молочных желез может сохраниться до 10 мес после рождения. Время, в течение которого исчезает отек молочных желез, подвержено значительным колебаниям. Однако длительное сохранение отека не означает патологии. У недоношенных с массой тела менее 2000 г образования молозива не происходит, а нагрубание молочных желез выражено в значительно меньшей степени. Этот период переходит затем в период гормонального покоя, окончание которого совпадает с развитием телархе. В период гормонального покоя, который соответствует дошкольному и начальному школьному возрасту, молочные железы находятся в неразвитом состоянии (рис. 9-5). При пальпации тело молочной железы имеет диаметр не более 1 см.
Рис. 9-5. Девочка 5 лет в периоде гормонального покоя (стадия В1 поТаннеру), Телархе До состояния «зрелой» груди молочная железа проходит 5 стадий по Таннеру (рис. 9-6, см. также гл. 4). Одностороннее начало развития молочных желез не имеет клинического значения. Такая асим-
Рис. 9-6. Стадии развития молочных желез по Таннеру, метрия с обычно более развитой левой молочной железой по мере полового созревания полностью сглаживается. Разница в массе молочных желез, не превышающая 50 г, считается нормальной, и ее может заметить лишь опытный специалист. При асимметричном развитии молочных желез следует успокоить пациентку и ее родителей. Однако если по истечении контрольного срока наблюдения разница в размерах молочных желез не исчезает, требуется врачебное вмешательство вплоть до хирургической коррекции. Начало телархе в среднем приходится на возраст 11,2 года. Оно предшествует менархе, которое у девочек в европейских странах наступает в 12,5 года, т.е. на 1,3 года позже (Beller et al, 1991, см. также с. 91). Важно знать, что время наступления телархе подвержено значительным индивидуальным колебаниям, оно может начаться в возрасте от 9 до 13 лет. Поэтому если у девочки по сравнению со сверстницами телархе еще не наступило или уже наступило, то ее следует наблюдать до 13 лет. Лишь после этого возраста при необходимости определяют гормональный профиль или проводят генетическое исследование. После начала телархе развитие молочных желез проходит определенные стадии и завершается в течение примерно 4 лет. Это означает, что в 17 лет грудь девушки соответствует «зрелой». Для оценки развития молочных желез необходимо знание 5 стадий по Таннеру, а также их корреляции с динамикой пубертатного периода и его нарушениями (табл. 9-1, см. с. 91). • В стадии В1 (стадия покоя) диаметр молочной железы при пальпации не превышает 1 см. • Для стадии В2 (mamma areolaris) характерно увеличение околососкового кружка. Пролифе-ративные процессы в молочной железе вызывают ее возвышение и увеличение в пределах околососкового кружка. • В стадии ВЗ происходит дальнейшее увеличение молочной железы, которая выходит за пределы зоны околососкового кружка, пигментация которого становится более выраженной.
Рис. 9-7. Грудь 14-летней девушки, о- вид спереди; б- вид сбоку.
Таблица 9-1. Стадии В1-В5 развития молочных желез по Таннеру
• В стадии В4 изменения, которые претерпевает * В стадии В5 околососковый кружок как бы рас В 1962 г. Таннер сообщил о смещении возраста наступления менархе и полового созревания в целом на 4 мес каждые 10 лет. После этого такая тенденция значительно замедлилась и затем прекратилась, так что сегодня отдельным стадиям полового развития соответствует постоянный возрастной период. 9.3. Анатомия и гистология молочной
елезы Анатомия В ранний период полового созревания молочные железы проецируются на грудную стенку по горизонтали начиная медиальнее парастернальной линии до средней подмышечной, по вертикали от II до VI ребра, на уровне которого располагается субмаммарная кожная складка. Поверхность, занимаемая молочной железой, имеет диаметр от 10 до 15 см. Верхушка соска в положении девочки стоя возвышается над уровнем грудной клетки на 5—8 см. Оба верхних квадранта железы прикрывают большую грудную мышцу, нижний внутренний квадрант располагается на краниальной порции прямой мышцы живота. Нижний наружный квадрант прикрывает вентральную часть передней зубчатой мышцы. Форма и размеры молочных желез подвержены многочисленным влияниям, таким, как • возраст; • конституция; • генетические факторы (например, расовые различия); • гормоны (например, зависимость от фазы менструального цикла); • образ жизни (например, кормление грудью, изменения массы тела). Контуры молочной железы определяются в основном железистой ее частью, хотя форма и размеры молочной железы во многом зависят от степени развития подкожной жировой клетчатки. Масса нелактирующей молочной железы у женщин европейских стран колеблется от 250 до 500 г. Возможны следующие отклонения от нормы: • гипоплазия молочных желез (масса молочной железы не превышает 250 г); • большие молочные железы (масса молочной железы превышает 500 г); • макромастия (масса молочной железы более чем
Тело молочной железы имеет форму полушара, основание которого расположено на собственной фасции грудной клетки. С помощью соединительнотканных перемычек оно соединяется с покрывающей ее дермой. Связка Купера свободно фиксирует тело молочной железы с окружающими тканями, что обеспечивает ей подвижность относительно грудной стенки. Гистология Молочная железа состоит из радиально сходящихся к области соска долек, количество которых может достигать 20 и которые происходят из потовых желез кожи. В процессе телархе происходит рост и ветвление млечных ходов с формированием железистого дерева. По мере полового созревания на конце млечных ходов образуются железистые дольки. Увеличение соединительнотканных структур, которые замещают жировую ткань, приводит к уплотнению молочной железы. На этом процесс созревания молочных желез заканчивается и завершается телархе. Хирургу, который оперирует на молочной железе, необходимо знать ее иннервацию, кровоснабжение, а также строение и функцию лимфатической системы. 60% кровотока молочной железы обеспечивает внутренняя грудная артерия (a. thoracica interna), 30% — ветви подмышечной артерии. Однако распределение сосудов в самой молочной железе отличается значительной вариабельностью: • перфорирующие ветви внутренней грудной артерии проникают парастернально через межреберные промежутки в медиальные квадранты и направляются к околососковому кружку; • кровоснабжение латеральных квадрантов осуществляется из латеральной грудной артерии (a. thoracica lateralis), отходящей от подмышечной артерии; • внутренняя и латеральная грудные артерии анастомозируют густой сосудистой сетью; • роль ветвей межреберных артерий (аа. inter-costales), прободающих большую грудную мышцу, в кровоснабжении молочной железы невелика, кровоток по ним составляет примерно 10% всего кровотока железы. В 75% случаев соски снабжаются кровью из циркулярного сплетения, в которое питающие артерии проникают в области 10—2 и 6 ч услов- ного циферблата. Это важно знать при проведении периареолярного разреза, так как пересечение питающей артерии может привести к частичному некрозу соска и околососкового кружка. Вены, по которым оттекает кровь от молочной железы, обычно сопровождают артерии. Источником чувствительной иннервации молочной железы являются нервы грудной стенки. Постганглионарные симпатические волокна, отходящие от грудных паравертебральных ганглиев, обеспечивают симпатическую и двигательную иннервацию молочной железы. 75% лимфы, оттекающей от молочной железы, направляется в ипсилательные подмышечные лимфатические узлы, 25% — в лимфатические узлы, расположенные по ходу внутренних грудных сосудов. Количество подмышечных лимфатических узлов в среднем составляет 35 при диаметре 6,5 мм и не зависит от возраста пациентки. Влияние гормонов на гистологическое строение молочной железы Молочные железы и их гистологическая структура в репродуктивном периоде подвержены гормонально-зависимым циклическим изменениям. Эти изменения обусловливают появление перед менструациями ощущения напряжения в молочных железах и мастодинии. Ощущение напряжения в молочных железах обусловлено отеком их стромы и накоплением секрета в дольках. После менструации в первой фазе цикла млечные ходы спадаются, секрет в них отсутствует, отек стромы молочной железы разрешается. Необходимым условием для нормального развития молочных желез является сочетанное влияние эстрогенов и гестагенов. • Эстрогены ответственны за процесс роста млечных протоков. • Для пролиферации протокового и альвеолярного эпителия и его дифференцировки необходимо дополнительное влияние гестагенов. • Дальнейший рост молочных желез до генетически детерминированных размеров происходит под влиянием эстрогенов и гестагенов. Этот процесс подавляется андрогенами. Влияние других гормонов и гормоноподобных веществ на маммогенез невелико. Инсулин и кор-тикостероиды усиливают действие эстрогенов. Они обусловливают завершение процесса роста молоч-
ных желез и способствуют дифференцировке секреторного эпителия. При низкой концентрации трийодтиронина в сыворотке крови подавляется образование млечных протоков и уменьшается количество ацинусов. Пролиферации протокового и альвеолярного эпителия способствуют: • эпидермальный фактор роста (ЭФР); • трансформирующий фактор роста а (ТФР-а); • инсулиноподобный фактор роста 1 (ИПФР-1). Трансформирующий фактор роста (3 (ТФР-Р) подавляет пролиферацию эпителия. Наши знания о влиянии гормонов на молочную железу носят неполный характер. 9.4. Диагностика заболеваний молочных желез Анамнез Обследование пациенток с заболеваниями молочных желез следует начинать с подробного анамнеза, включая семейный, и клинического обследования. Так, выяснив особенности менструального цикла, можно легко связать боли в молочных железах с гормональными нарушениями, вызвавшими его расстройство. Семейный анамнез позволяет определить степень риска рака молочной железы. Важную диагностическую информацию можно получить также, выяснив, какие препараты пациентка получает. Значение анамнеза особенно велико в наше время, когда значительное развитие получили сложные и дорогостоящие аппаратные методы исследования, так как позволяет избегать их без особой необходимости. Клиническое обследование При осмотре пациентка должна сидеть прямо, положив руки на бедра или заведя их за голову. При выявлении отклонений от нормального развития молочные железы для документирования фотографируют спереди и сбоку (слева и справа) и измеряют. Пальпируют молочные железы в положении пациентки сидя и лежа. Обращают внимание на возможные различия в их консистенции. В положении сидя пальпируют также подмышечные лимфатические узлы. Врач пальпирует подмышечную впадину противоположной стороны, а дру- гой рукой несколько отводит руку пациентки в нужном направлении. После этого пальпируют надключичную область и сдаивающим движением в направлении соска проверяют, нет ли из него выделений. Лабораторное исследование У пациенток с нарушениями развития молочных желез определение концентрации гормонов играет второстепенную роль. Его выполняют в основном, чтобы подтвердить нарушение развития, в основе которого лежат временные или количественные отклонения в секреции гормонов. К таким нарушениям относятся: • преждевременное телархе или дисгенезия гонад (определяют концентрацию эстрогенов); • синдром Каллманна (определяют концентрацию гонадотропинов); • АГС (определяют концентрацию 17а-гидро-ксипрогестерона и ДГЭА); • подозрение на опухоль, продуцирующую анд-рогены при отсутствии телархе (определяют концентрацию тестостерона и дигидротесто-стерона); • макромастия (наблюдается редко; определяют концентрацию гормонов щитовидной железы и пролактина). Клинический анализ крови с определением уровня С-реактивного белка имеет диагностическое значение лишь в тех случаях, когда возникает подозрение на воспалительный процесс. Дорогостоящие анализы по определению уровня онкомаркеров не назначают. Целесообразность генетического исследования у пациенток с отягощенным по раку молочной железы семейным анамнезом определяют в лечебно-диагностическом центре. Решение о проведении такого исследования должно быть тщательно обосновано. Сканирующие методы исследования До завершения телархе (обычно до возраста 21 год) показания к сканирующим методам исследования возникают редко. На первом месте стоит УЗИ молочных желез. Оно позволяет при достаточном опыте диагностировать кисты, фиброаденому, гематому и воспалительные изменения. Исследование можно дополнить цветным допплеровским картированием.
Термография не дает какой-либо дополнительной информации по сравнению с той, которую можно получить с помощью УЗИ и МРТ. Информативность маммографии в наши дни все более возрастает, однако она связана с облучением, хотя и в малой дозе. Маммографию в возрасте до 25 лет выполняют лишь в том случае, когда у пациентки, у которой подозревают рак молочной железы, перечисленные выше методы не позволили установить диагноз. Исследование выполняют в первой половине менструального цикла и в учреждении, которое обладает достаточным опытом маммографии. Гистологическое исследование Гистологическое исследование, в том числе тонкоигольную биопсию молочной железы, как и цитологическое исследование ее секрета, должен выполнять опытный специалист. Заключение должен давать специально подготовленный в области сенологии патолог, так как в противном случае из-за различий в качестве исследования, проводимого разными специалистами, невозможно правильно выбрать тактику лечения. Безответственно давать заключение в сомнительном случае, не имея достаточного опыта. Если с помощью всех известных неинвазив-ных методов исследования уточнить характер опухоли молочной железы не удается, следует обязательно выполнить гистологическое исследование. Это означает, что после консультации специалиста по поводу очагового поражения молочной железы может потребоваться ее экстирпация даже у девочек. Оперативное лечение Решение об оперативном вмешательстве на молочной железе у пациенток моложе 25 лет должен принимать опытный хирург, только опытному хирургу можно доверить планирование и выполнение такого вмешательства. Помимо косметического результата, следует учитывать необходимость сохранения способности кормления грудью. Наиболее предпочтительным является латераль-
|
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Последнее изменение этой страницы: 2016-12-11; просмотров: 854; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 3.133.144.197 (0.141 с.) |













 Молочные железы и нарушения их развития
Молочные железы и нарушения их развития













 Если установить диагноз с помощью УЗИ не удается, прибегают к МРТ при необходимости с введением контрастного вещества, когда возникает подозрение на редко встречающийся у девочек рак молочной железы.
Если установить диагноз с помощью УЗИ не удается, прибегают к МРТ при необходимости с введением контрастного вещества, когда возникает подозрение на редко встречающийся у девочек рак молочной железы.


